Дермографизм при красном плоском лишае
В статье представлено писание редкого клинического случая красного плоского лишая
Введение
Красный плоский лишай (КПЛ) (от лат. lichen ruber planus — красный лишай, плоский лишай) — хронический рецидивирующий воспалительный дерматоз с окончательно не установленными этиологией и патогенезом, отличающийся многообразием триггерных факторов. Заболевание клинически проявляется зудящей узелковой сыпью (эпидермо-дермальными папулами), располагающейся симметрично преимущественно на сгибательных поверхностях верхних конечностей, передней поверхности голени и слизистых половых органов, рта [1]. Развитие дерматоза наблюдается, как правило, у женщин 30–50 лет, при этом в общей структуре дерматологических заболеваний он составляет 1,5–2,5%, а поражение слизистых оболочек полости рта может достигать 32% [2, 3]. Среди триггерных факторов манифестации КПЛ традиционно отмечают инфекционные, нейрогенные, токсико-аллергические, иммунопатологические. В то же время некоторые исследователи отводят ведущую роль в манифестации КПЛ психогенному воздействию, допуская возможное участие в данном процессе коморбидных депрессивных и тревожных расстройств [4].
На современном этапе развития медицины остается актуальным вопрос о генетической предрасположенности пациентов с КПЛ. Ранее полученные результаты исследований пациентов с КПЛ позволяют предположить наличие ассоциативной связи с антигенами HLA-комплекса. Присутствие в фенотипе индивида антигена HLA В35, а также сочетаний HLA А2-В5, HLA А2-В35, HLA А3-В35, HLA А3-А19 и HLA В12-В35 можно расценивать как факторы, провоцирующие развитие клинической картины КПЛ. При изучении особенностей распределения специфичностей HLA класса II достоверно выявлена предрасполагающая роль HLA-DRB1*10 к развитию КПЛ. В свою очередь, специфичности DQB1*11 и DRB1*15(DR2) играют определенную протекторную роль в отношении развития заболевания [5–7].
Клиническое наблюдение
Больной С., 1978 г. р., поступил в кожное отделение КОГБУЗ «Кировский областной клинический кожно-венерологический диспансер» 18.02.2019 с жалобами на высыпания на коже верхних и нижних конечностей. Периодически беспокоит кожный зуд. Снижено качество жизни.
Считает себя больным в течение 2 лет, когда на коже передней поверхности голеней появились высыпания. Начало заболевания ни с чем не связывает. Наследственность по кожным заболеваниям не отягощена. Самостоятельно не лечился, к врачу не обращался. Позднее количество высыпаний увеличилось: появились новые элементы на коже верхних и нижних конечностей, усилился кожный зуд. Лечился амбулаторно: местно мазь с бетаметазоном. Последнее обострение отмечает в течение 2 мес., когда заметил появление новых высыпаний на коже бедер, предплечий. Обратился к дерматологу по месту жительства.
Анамнез жизни. Родился в Кировской области. Образование: среднее специальное, педагогическое. ВИЧ, туберкулез, гепатиты А, В, С, гемотрансфузии, ранее перенесенные инфекции, передаваемые половым путем, отрицает. Лекарственную непереносимость отрицает. Перенесенные заболевания: острые респираторные заболевания, ангина. Наследственность по кожным заболеваниям не отягощена. Травмы, операции отрицает. Хронические заболевания отрицает. Вредные привычки отрицает.
Общий осмотр. Состояние удовлетворительное, сознание ясное. При осмотре методами аускультации, пальпации и перкуссии: внутренние органы без особенностей. ЧСС 76 уд./мин. АД 120/70 мм рт. ст. Физиологические отправления в норме.
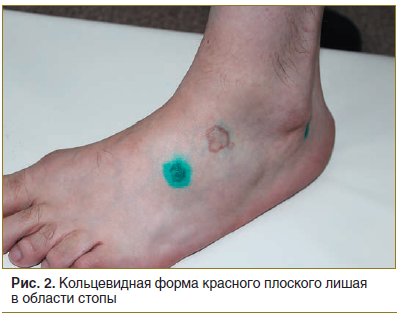
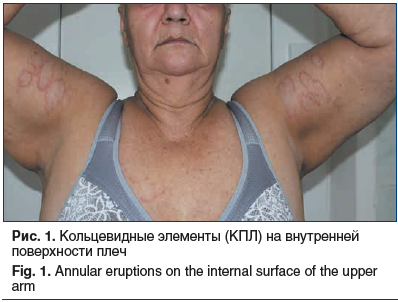
Локальный статус. Патологический процесс на коже распространенный, симметричный, хронического течения в стадии обострения. Локализуется на коже верхних конечностей (в области плеч, предплечий), нижних конечностей (в области бедер, голеней, лодыжек, тыльной поверхности стоп). Представлен множественными папулезными элементами розового цвета с фиолетовым оттенком, диаметром 0,2–0,5 см, полигональной формы, с пупковидным вдавлением в центре. Некоторые папулы сливаются, образуя кольца с незначительным западением в центре диаметром до 3,0 см (рис. 1–3). При боковом освещении имеется восковидный блеск. Симптом сетки Уикхема +. Дермографизм смешанный. Периферические лимфоузлы не увеличены.

Данные проведенных исследований. Клинический анализ крови: лейкоциты 3,3×109/л; эритроциты 4,62×1012/л; гемоглобин 140 г/л; тромбоциты 337×109/л; скорость оседания эритроцитов 6 мм/ч; эозинофилы 2%; лимфоциты 1,0×109/л. Общий анализ мочи: соломенно-желтая, прозрачная; белок 0,017 г/л; удельный вес 1,025; глюкоза: отрицательно; pH 6,5; лейкоциты, эритроциты не обнаружены. Биохимический анализ крови: аланинаминотрансфераза 53 Ед/л; аспартатаминотрансфераза 32 Ед/л; холестерин 5,03 ммоль/л; билирубин общий 10,9 нмоль/л, глюкоза 6,0 ммоль/л.
HLA-фенотип: А02, 28, В07, 18. DRB1* 04.
УЗИ органов брюшной полости от 20.02.2019: перегиб желчного пузыря.
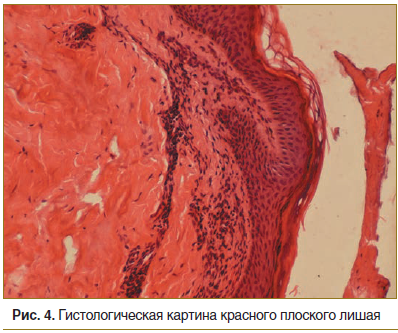
Результат биопсии: эпидермис неравномерной толщины, очаговый гиперкератоз, очаговый гипергранулез, очаги вакуольной дегенерации. В дерме набухание коллагеновых волокон, сосуды спавшиеся. В поверхностных слоях дермы полосовидный лимфогистиоцитарный инфильтрат (рис. 4).
Лечение пациенту было назначено в соответствии со стандартом специализированной медицинской помощи при КПЛ. Назначена доза преднизолона: 30 мг/сут внутримышечно № 3, затем таблетированная форма 20 мг/сут (утром) с постепенным снижением дозы после выписки на 1/2 таблетки 1 раз в 10 дней до полной отмены и последующим приемом гидроксихлорохина. В качестве заместительной и сопутствующей терапии, в т. ч. для профилактики побочных эффектов, пациент получал омепразол, антигистаминные препараты, препараты калия, глюконат кальция, витамины А и Е, сульфат железа и витамин С. Местное лечение: мометазона фуроат.
Продолжительность лечения в стационаре — 14 дней. Больной выписан с полным разрешением элементов, местами оставшейся гиперпигментацией под диспансерное наблюдение дерматовенеролога по месту жительства.
Заключение
Описанный клинический случай демонстрирует редко встречающуюся форму КПЛ с распространенной локализацией без поражения половых органов. Это обусловлено тем, что наиболее распространенной является папулезная форма. Несмотря на многообразие клинических форм, вариантов течения и синдромов КПЛ, диагностика этого заболевания не представляет больших затруднений, т. к. почти всегда удается обнаружить типичные папулезные элементы полигональной формы с характерным цветом, гладкой поверхностью, пупкообразным вдавлением, поперечной исчерченностью — сеткой Уикхема. Часто рецидивирующее течение может приводить к снижению качества жизни и депрессии. Однако при данной клинической картине диагноз может быть поставлен при сопоставлении анамнестических, клинических и гистологических данных исследования. Особенно важна корректировка лечебно-диагностических мероприятий. Необходимо обращать внимание на предшествующее лечение и переносимость лекарственных веществ. Надеемся, что представленный клинический случай поможет акцентировать внимание дерматовенерологов на клинической и патоморфологической картине КПЛ и, следовательно, будет способствовать установлению правильного диагноза, определению тактики лечения. Следует особо отметить необходимость тщательного проведения дифференциального диагноза с другими формами заболевания.
Источник
Введение
Красный плоский лишай (КПЛ) — хроническое воспалительное заболевание кожи, которое сопровождается поражением кожи и слизистых оболочек ротовой полости и половых органов. Заболевание характеризуется папулезными высыпаниями разных форм и характера и чаще всего сопровождается выраженным зудом [1]. Распространенность КПЛ точно неизвестна, однако доля пациентов с данным заболеванием на амбулаторном приеме дерматолога составляет 1,3–2,4%. Заболевание наиболее часто возникает у людей среднего возраста, однако описаны случаи развития КПЛ у детей. Женщины болеют так же часто, как и мужчины [2]. Поражение слизистой полости рта может развиваться изолированно или сочетаться с кожными проявлениями. Несмотря на то что это заболевание поражает порой незначительные площади кожи и слизистых, его влияние на качество жизни недооценивается [3].
КПЛ характеризуется хроническим течением, а спонтанное разрешение заболевания встречается редко [4, 5]. Порой разные формы КПЛ могут протекать с прогрессией тяжести и, следовательно, требуют пожизненного наблюдения и поддерживающей терапии. Лечением КПЛ кожных форм чаще всего занимаются дерматовенерологи, а с поражением слизистых — стоматологи.
Этиология КПЛ до сих пор неизвестна. Патогенез КПЛ также не совсем ясен, но считается, что заболевание возникает из-за иммунного ответа, предположительно вовлекающего CD4+ и CD8+ T-лимфоциты, продуцирующие цитокины, интерлейкин-2 и фактор некроза опухоли, которые вызывают хронический воспалительный ответ и апоптоз кератиноцитов [6]. Следовательно, нет ничего удивительного в том, что это заболевание также связано с другими заболеваниями, имеющими общую иммунологическую основу [7]. КПЛ наблюдается в семьях в разных поколениях, что предполагает наличие генетической предрасположенности к этому заболеванию [8, 9]. Действительно, были изучены генетические полиморфизмы различных маркеров лейкоцитарного антигена человека (HLA), полиморфизмы генов различных маркеров HLA, а также воспалительных цитокинов и хемокинов [10, 11].
Клинические проявления КПЛ и их влияние на пациентов существенны. Было показано, что КПЛ значительно влиял на качество сна, что приводило к развитию депрессии у больных [12]. Также было показано, что чем продолжительнее проявления субъективных симптомов, тем хуже качество жизни и тем выше уровень стресса [13, 14]. Таким образом, хроническое течение КПЛ и, особенно, его обострение связано со стрессом, тревогой, депрессией и в итоге с ухудшением качества жизни пациента.
Для КПЛ характерно хроническое рецидивирующее течение. Заболевание начинается с появления распространенных высыпаний, выраженного зуда, слабости. Нередко клиническая картина КПЛ проявляется остро. Для классических случаев КПЛ характерно наличие дермо-эпидермальных папул диаметром 1–3 мм с полигональными очертаниями, пупкообразным центральным вдавлением, отсутствием периферического роста, наличием сетки Уикхема, обусловленной неравномерно выраженным гипергранулезом и просматриваемой в глубине папул после нанесения на поверхность воды или глицерина. Папулы характеризуются синюшно-красной или лиловой с перламутровым оттенком окраской и — при боковом освещении — блеском. Когда величина элементов достигает более 3–4 мм, они, сливаясь между собой, формируют более крупные очаги, принимающие вид бляшек, различных фигур, колец. Для лихеноидных папул характерна локализация на сгибательных поверхностях предплечий, боковых поверхностях туловища, передней брюшной стенке, слизистой оболочке полости рта, слизистой оболочке половых органов. Излюбленным местом можно считать переднюю поверхность голени. Очаги поражения при КПЛ могут быть локализованными или генерализованными, имеют характер эритродермии. Наиболее торпидно протекает КПЛ у больных с веррукозной, гипертрофической и эрозивно-язвенной формами, а также в сочетании с сахарным диабетом, артериальной гипертензией и поражением слизистых оболочек (синдром Гриншпана — Вилаполя) [15, 16].
В зависимости от кожных проявлений выделяются следующие формы КПЛ: типичная (классическая), атипичная, гипертрофическая, пемфигоидная, фолликулярная, пигментная, эритематозная, кольцевидная.
Слизистые оболочки весьма часто вовлекаются в патологический процесс, могут быть изолированными или сочетаться с поражением кожи. Изолированные поражения слизистой оболочки полости рта отмечаются при наличии металлических зубных протезов. По клиническому течению КПЛ слизистых выделяются разновидности: типичная, экссудативно-гиперемическая, буллезная, гиперкератотическая [1].
Актуальным остается вопрос о генетической предрасположенности пациентов к КПЛ. Ранее полученные результаты позволяют предположить наличие ассоциативной связи КПЛ с антигенами HLA-комплекса. Наличие в фенотипе антигена HLA В35, а также сочетаний HLA А2-В5, HLA А2-В35, HLA А3-В35, HLA А3-А19 и HLA В12-В35 можно рассматривать как фактор развития КПЛ.При изучении особенностей распределения специфичностей HLA класса II достоверно выявлена предрасполагающая к развитию КПЛ роль HLA-DRB1*10. В свою очередь, специфичности DQB1*11 и DRB1*15 (DR2) играют протективную роль в отношении данного заболевания [17–21].
Клиническое наблюдение КПЛ
Больная К., 1956 г. р., поступила в кожное отделение КОГБУЗ «Кировский областной клинический кожно-венерологический диспансер» 18.11.2019 с жалобами на высыпания на коже туловища, конечностей и слизистой полости рта. Периодически беспокоит сильный кожный зуд. Отмечает снижение качества жизни.
Считает себя больной с весны 2018 г., когда впервые появились высыпания на тыльной поверхности стоп. Заболевание ни с чем не связывает. Пациентка занималась самолечением, применяла мазь, содержащую бетаметазон, и антигистаминные препараты, однако эффект был незначительным. В январе 2019 г. обращалась к дерматологу по месту жительства. Наблюдалась с диагнозом «кольцевидная эритема». Получала амбулаторное лечение с незначительным эффектом. Заболевание протекало хронически. Пациентка отмечала, что полностью высыпания не проходили, а процесс стал приобретать распространенный характер. Направлена на дообследование и лечение в КОГБУЗ «Кировский областной клинический кожно-венерологический диспансер».
Из анамнеза жизни. Родилась и проживает в Кировской области. Образование среднее специальное. Не работает. ВИЧ, туберкулез, гепатиты А, В, С, гемотрансфузии, ранее перенесенные инфекции, передающиеся половым путем, отрицает. Лекарственную непереносимость отрицает. Перенесенные заболевания: ОРЗ. Наследственность по кожным заболеваниям не отягощена. Травмы, операции отрицает. Вредные привычки отрицает.
Хронические заболевания: церебральный атеросклероз, дисциркуляторная энцефалопатия I стадии, вестибулоатаксический и неврозоподобный синдромы. Гипертоническая болезнь 2-й степени, II стадии, риск 3. Дислипидемия. Варикозное расширение вен нижних конечностей. Постоянно принимает препараты: аторвастатин, кардиомагнил.
Гинекологический анамнез: менопауза с 45 лет. Беременностей 8, родов 2.
Общий осмотр. Состояние удовлетворительное, сознание ясное. При физикальном исследовании по органам и системам — без особенностей. ЧСС 80 ударов в минуту. АД 140/70 мм рт. ст. Физиологические отправления в норме.
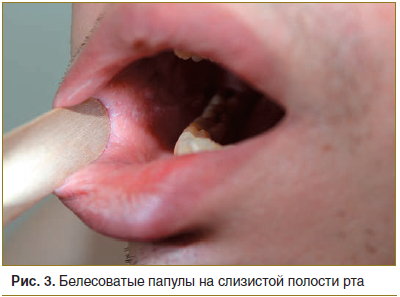
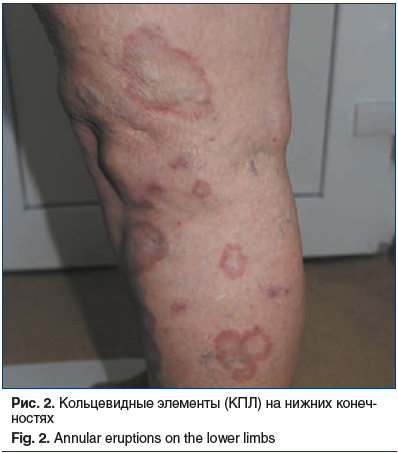
Локальный статус. Патологический процесс распространенный, симметричный, хронического течения в стадии обострения. Локализуется на коже туловища, верхних (преимущественно сгибательные поверхности) и нижних конечностей, на слизистой ротовой полости. Представлен множественными мелкими плотными до 0,1 см в диаметре, гладкими полушаровидными, слегка уплощенными блестящими папулами розово-красного цвета с фиолетовым оттенком. Элементы расположены кольцевидно, диаметром более 5 см, в центральной части очагов кожа нормального цвета, периферический край состоит из соприкасающихся узелков. Имеются рассеянные изолированные папулы с незначительным шелушением на поверхности. Симптом сетки Уикхема был положительным, феномен Кебнера — также положительным. На слизистой щек, нижней губы симметрично расположены мелкие белесоватые папулы, сливающиеся между собой в тонкую сеть. Слизистые половых органов свободны от специфических высыпаний. Дермографизм розовый. Периферические лимфоузлы не увеличены (рис. 1–4).


Клинический анализ крови: лейкоциты 6,7*109/л (эозинофилы 4%, лимфоциты 40,4%), эритроциты 4,66*1012/л, гемоглобин 137 г/л, тромбоциты 243×109/л, СОЭ 17 мм/ч. Общий анализ мочи: соломенно-желтая, прозрачная, белок 0,026 г/л, удельный вес 1,020, глюкоза — отрицательно, pH 5,5, лейкоциты, эритроциты не обнаружены. Биохимический анализ крови: АЛТ 21 Ед/л, АСТ 21 Ед/л, холестерин 3,0 ммоль/л, билирубин общий 12,1 мкмоль/л, глюкоза 5,3 ммоль/л, креатинин 89 мкмоль/л, общий белок 74,3 г/л.
При взятии мазков-отпечатков клетки Тцанка не обнаружены.
HLA-фенотип: А02, 09 (24), В12 (44), 35. DRB1* 01, 14.
Результат биопсии. Очаговый гиперкератоз, умеренно выраженный акантоз, местами «пилообразной» конфигурации, очаговый гипергранулез зернистого слоя, вакуольная дистрофия кератиноцитов базального и шиповатого слоев, очаговый спонгиоз. В дерме диффузный полосовидный лимфогистиоцитарный инфильтрат, тесно контактирующий с зоной базальной мембраны с очаговой размытостью дермо-эпидермальной границы. Патогистологическая картина характерна для КПЛ (рис. 5, 6).


Лечение назначено в соответствии со стандартом специализированной медицинской помощи при КПЛ. Назначена доза метилпреднизолона: 4 мг внутрь по схеме (3–2—0) с постепенным снижением дозы после выписки на 1 таблетку 1 раз в 5 дней до полной отмены. В качестве заместительной и сопутствующей терапии, в т. ч. для профилактики побочных эффектов, назначены: омепразол, антигистаминные препараты, препараты калия, глюконат кальция, препараты, содержащие в своем составе витамины А и Е, сульфат железа и витамин С, гидроксихлорохин (по 200 мг 2 р/сут в течение 5 дней, затем перерыв 2 дня, курсы лечения рекомендовано повторять в течение 2 мес.). Местное лечение: туширование раствором фукорцина, мазь с флуоцинолона ацетонидом.
Лечение в стационаре продолжалось 14 дней. Больная выписана в удовлетворительном состоянии с улучшением под диспансерное наблюдение дерматовенеролога по месту жительства.
Заключение
Представленный материал описывает современные возможности диагностики и лечения кольцевидной формы КПЛ, а также особенности, характерные для данной формы патологического процесса. Для диагностики совокупность данных клинической картины и гистологического исследования является приоритетной. Дальнейшее изучение КПЛ и вариабельности его форм позволит прийти к рациональному сочетанию терапии и современных методов исследования. Благодаря изучению генетических показателей системы HLA I и II класса станет возможно составление прогноза не только по течению заболевания, но и по предрасположенности к нему. Несомненно, такой полный объем анализа и исследования КПЛ и его форм выведут оказание медицинской помощи в данной области на новый уровень.
Сведения об авторах:
Захур Ирина Игоревна — аспирант кафедры дерматовенерологии и косметологии ФГБОУ ВО Кировский ГМУ Минздрава России; 610027, Россия, Кировская область, г. Киров, ул. К. Маркса, 112;ORCID iD 0000-0002-1495-4038.
Кошкин Сергей Владимирович — профессор, д.м.н., заведующий кафедрой дерматовенерологии и косметологии ФГБОУ ВО Кировский ГМУ Минздрава России; 610027, Россия, Кировская область, г. Киров, ул. К. Маркса, д. 112; ORCID iD 0000-0002-6220-8304.
Бобро Варвара Андреевна — врач-дерматовенеролог КОГБУЗ «Кировский областной клинический кожно-венерологический диспансер»; Россия, 610030, Кировская область, г. Киров, ул. Семашко, д. 2А; ORCID iD 0000-0003-2306-1423.
Контактная информация: Кошкин Сергей Владимирович, e-mail: koshkin_sergei@mail.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 15.05.2020, поступила после рецензирования 22.06.2020, принята в печать 07.07.2020.
About the authors:
Irina I. Zakhur — postgraduate student of the Department of Dermatovenerology & Cosmetology, Kirov State Medical University, 112, Karl Marx str., Kirov, 610027, Russian Federation; ORCID iD 0000-0002-1495-4038.
Sergey V. Koshkin — Doct. of Sci. (Med.), Professor, Head of the Department of Dermatovenerology & Cosmetology, Kirov State Medical University, 112, Karl Marx str., Kirov, 610027, Russian Federation; ORCID iD 0000-0002-6220-8304.
Varvara A. Bobro — dermatovenerologist, Kirov Regional Clinical Dermatovenerological Dispensary, 2A, Semashko str., Kirov, 610030, Russian Federation; ORCID iD 0000-0003-2306-1423.
Contact information: Sergey V. Koshkin, e-mail: koshkin_sergei@mail.ru. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 15.05.2020, revised 22.06.2020, accepted 07.07.2020.
Источник
