Розовый лишай на голове чем лечить
Над статьей доктора
Агапова Сергея Анатольевича
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 16 ноября 2018Обновлено 23 июля 2019
Определение болезни. Причины заболевания
Розовый лишай (питириаз розовый, Жибера болезнь, розеола шелушащаяся, pityriasis rosea) — острый воспалительный доброкачественный самостоятельно разрешающийся дерматоз, характеризующийся высыпанием шелушащихся бляшек и папул.

В целом заболевание распространено среди населения и составляет от 0,39%[1] до 4,8%[2] пациентов дерматологических клиник. Оно наблюдается у людей всех возрастных групп, хотя чаще встречается у лиц в возрасте 10-35 лет и редко возникает у младенцев и пожилых людей. Самому младшему пациенту, о котором сообщалось в литературе, было три месяца, а самому старшему — 85 лет.[3]
Розовый лишай встречается у женщин несколько чаще, чем у мужчин, в соотношении 2:1 или 3:2. Большинство случаев приходится на весенний и зимний периоды.[4]
Причина возникновения заболевания до сих пор точно не установлена. Были предложены многочисленные гипотезы как об этиологической роли различных инфекций, таких как вирусы, бактерии и спирохеты, так и о неинфекционных причинах — атопии (аллергическая природа заболевания) и аутоиммунный механизм.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы розового лишая
Классическая форма заболевания
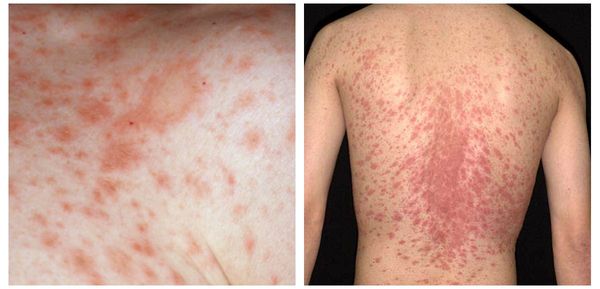
Симптомами классической формы розового лишая являются:[4]
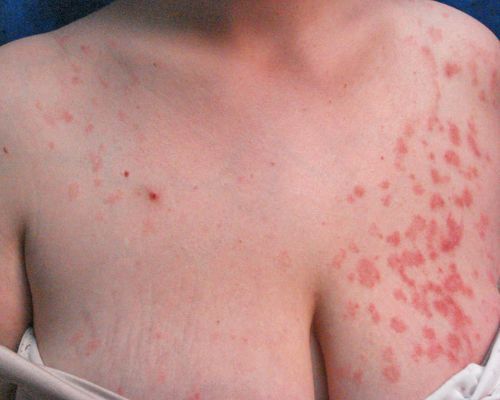
- Материнская бляшка — одиночное крупное плоское овальное пятно размером от 2 до 5 см розового или красного цвета с чёткими границами, покрытое тонкими чешуйками в центре и “воротничком” из более крупных чешуек по периферии, что придаёт ей кольцеобразный вид. Наиболее типичная локализация — шея, туловище, реже конечности. Является первоначальным симптомом заболевания.
- “Рождественская ель” — высыпания в виде мелких (от 0,5 до 2 см) многочисленных шелушащихся папул и бляшек продолговатой овальной формы розового цвета с “воротничком” из чешуек серого окраса, располагающихся по линиям натяжения кожи Лангера, что придает им при локализации в области груди или спины вид веток дерева. Эта сыпь возникает спустя несколько дней (реже недель) после появления материнской бляшки.
- Зуд — не является обязательным симптомом заболевания и встречается примерно у четверти пациентов.
Атипичные формы заболевания
Атипичные варианты розового лишая встречаются примерно в 20% случаев.[5] Нехарактерность проявляется в морфологии элементов сыпи, её размерах и локализации.[4] Некоторые авторы считают, что дети с атопическим дерматитом более предрасположены к атипичным вариантам розового лишая, чем взрослые.
Везикулярный розовый лишай — генерализованное высыпание везикул (пузырьков) диаметром 2-6 мм, часто образующих “розетки” и сопровождающихся сильным зудом. Чаще всего встречается у детей и подростков и может локализоваться в области волосистой части головы, ладоней и подошв.[6]
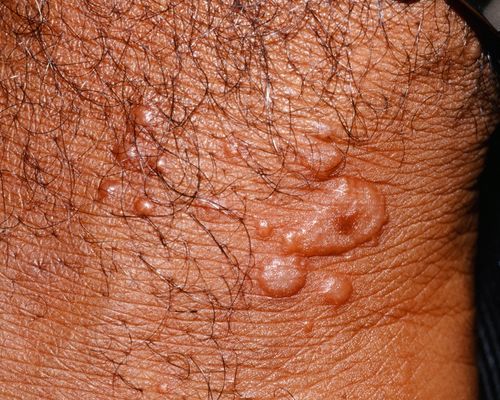
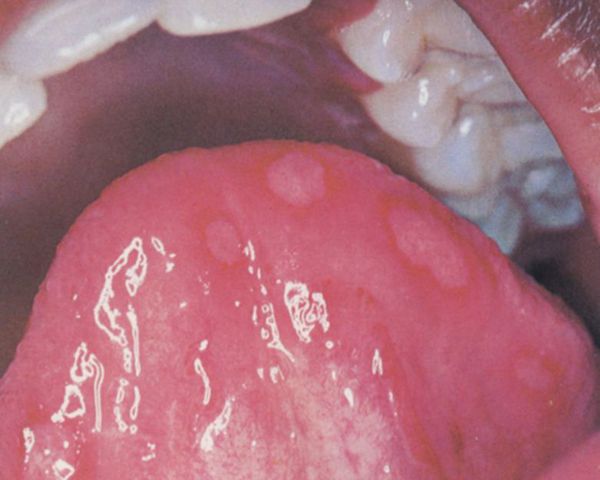
Геморрагический розовый лишай характеризуется высыпанием элементов в виде пурпуры, которое возникает на коже и, довольно часто, на слизистой оболочке полости рта.[7]
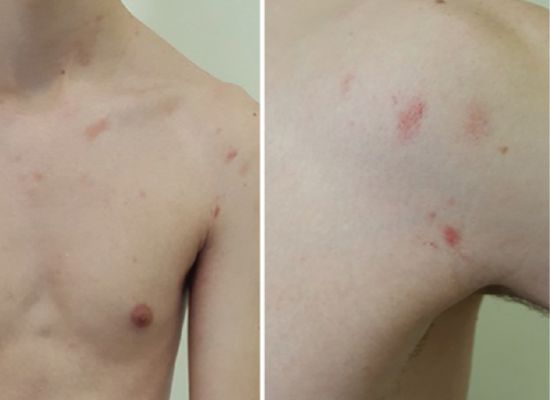
Уртикарный розовый лишай представляет собой поражения в виде волдырей, что придаёт ему сходство с крапивницей. Такой тип заболевания сопровождается интенсивным зудом.[7]
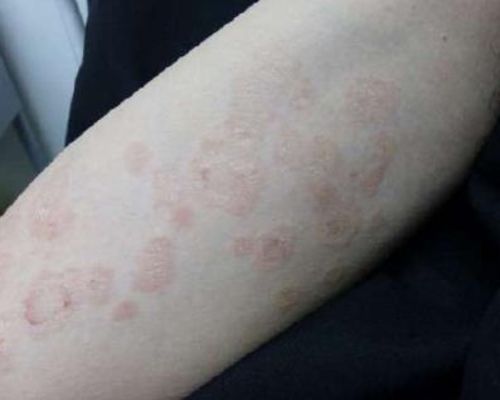
Папулёзный розовый лишай — редкая форма заболевания, которая чаще встречается у маленьких детей и беременных женщин. Проявляется высыпаниями нескольких мелких папул размером 1-2 мм, которые могут присутствовать наряду с классическими пятнами и бляшками.[8]
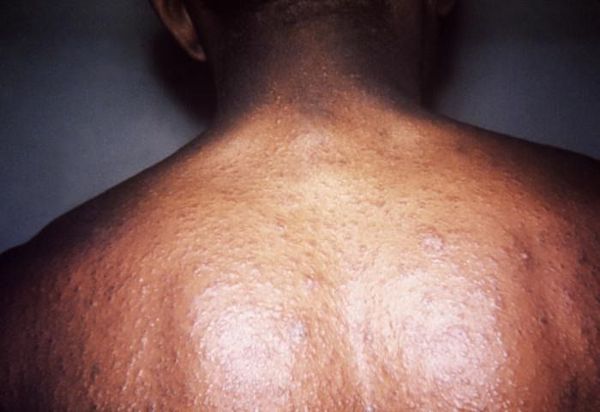
Розовый лишай, подобный мультиформной эритеме – при данном типе заболевания наряду с классическими симптомами отмечаются мишеневидные очаги.[9]

Фолликулярный розовый лишай характеризуется высыпанием сгруппированных в округлые бляшки фолликулярных папул. Часто они возникают наряду с классическими поражениями.[7]
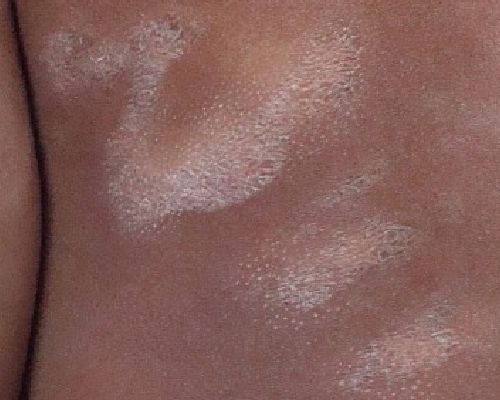
Гигантский розовый лишай Дарье представляет собой бляшки очень большого размера от 5 см до 7 см, при этом отдельные очаги могут достигать размера ладони пациента.[11]
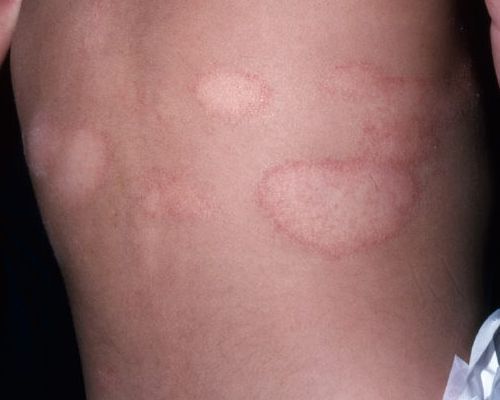
Кольцевидный окаймлённый розовый лишай Видаля локализуется преимущественно в подмышечной и паховой областях и характеризуется крупными кольцеобразными высыпаниями.[12]
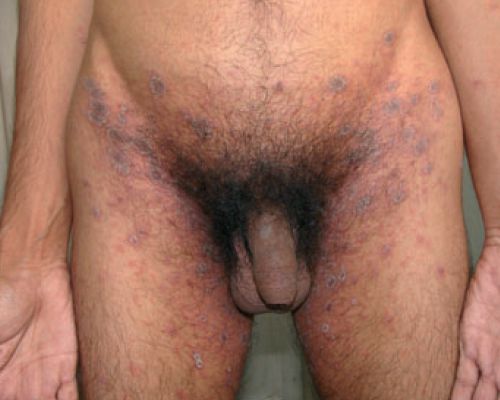
Гипопигментный розовый лишай чаще всего встречается у темнокожих и смуглых людей и представляет собой гипопигментные шелушащиеся бляшки с типичной локализацией.[7]
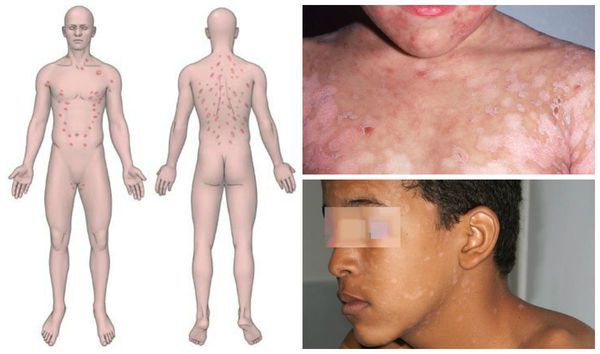
Инверсный розовый лишай характеризуется высыпаниями в области сгибов — подмышечной и паховой областях, локтевых и подколенных ямках.[3]
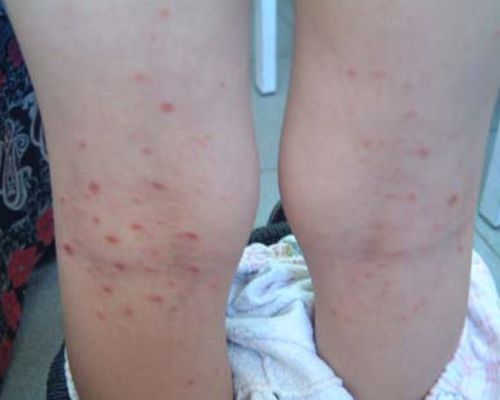
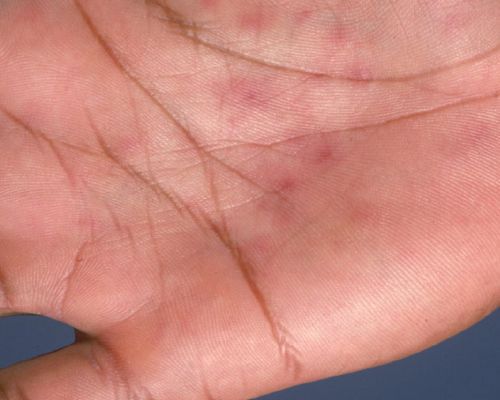
Акральный розовый лишай представляет собой типичные высыпания в области конечностей — предплечья, запястья, ладони, голени и подошвы.[14]
Односторонний розовый лишай — чрезвычайно редкий вариант, возникающий как у детей, так и у взрослых. При этой форме высыпания расположены на одной стороне тела.[15]
Блашкоидный розовый лишай характеризуется высыпаниями по линиям Блашко (пигментация в форме узора).[16]
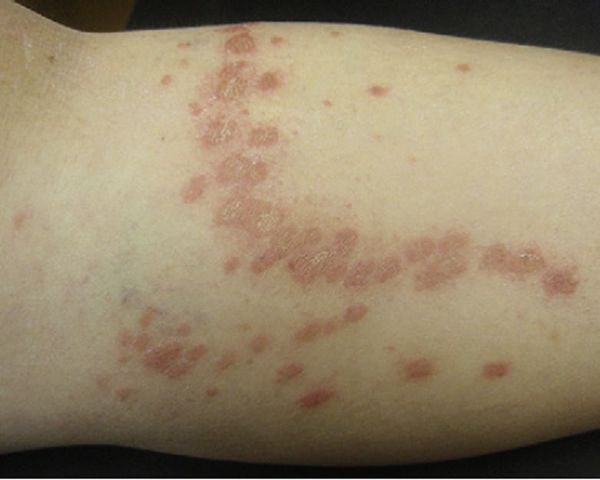
Поражение полости рта при розовом лишае встречается у 16% пациентов в виде эрозий, буллёзных или геморрагических высыпаний, но обычно они бессимптомны.[17]
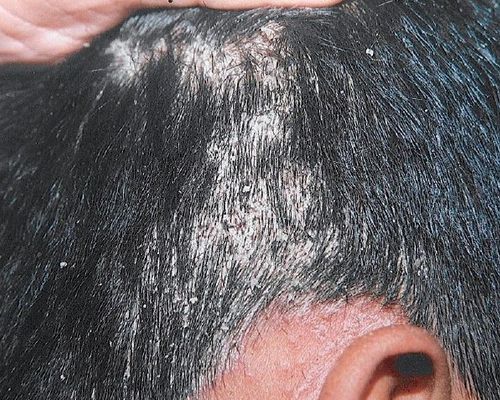
Асбестовидный розовый лишай — очень редкая форма заболевания, представленная в виде бляшек в области волосистой части головы, покрытых толстыми плотными чешуйками серого цвета. Клинически она имитирует pityriasis amiantacea.[18]
Обезглавленный розовый лишай — возникают высыпания только вторичных мелких элементов без предшествующего появления материнской бляшки. Встречается преимущественно у детей.[7]
Рецидивный розовый лишай
Повторное появление розового лишая встречаются у 1-3% пациентов.[19] Частые рецидивы считаются очень редким проявлением. Тем не менее, имеются сообщения о случаях с более чем двумя эпизодами. Точная этиология не известна, но возможной их причиной является реактивация герпесвирусов (вирусов ветряной оспы, Эпштейна — Барра, шестого и седьмого типов).[20]
Патогенез розового лишая
Точный механизм возникновения розового лишая не известен. Однако следующие факторы позволяют предполагать инфекционную причину данного дерматоза:
- сезонность заболевания;
- наличие продромального периода (появление предвестников болезни);
- случаи заболевания в одной семье;
- редкие рецидивы.
В ряде исследований были предприняты попытки связать заболевание с некоторыми микроорганизмов (цитомегаловирус, вирус Эпштейна — Барра, парвовирус B19, пикорнавирусы, вирусы гриппа и парагриппа, Legionella spp., Mycoplasma spp. и Chlamydia spp.), однако доказать, что розовый лишай связан с ними, не удалось.[21]
В нескольких исследованиях оценивалась роль стрептококка исходя из того, что обычно заболеванию предшествуют инфекции верхних дыхательных путей. У 37% пациентов были обнаружены повышенные титры антистрептолизина и положительный терапевтический эффект от приёма эритромицина, что свидетельствует о вовлечённости стрептококков в патогенез розового лишая.[22]
Основной теорией этиопатогенеза заболевания в настоящее время является его связь с реактивацией герпесвирусов шестого и седьмого типов.[23][24] В одном исследовании при использовании ПЦР диагностики было обнаружено, что ДНК герпесвируса седьмого типа присутствует в поражённой (93%) и здоровой коже (86%), слюне (100%), мононуклеарных клетках периферической крови (83%) и образцах сыворотки (100%), а ДНК герпесвируса шестого типа была обнаружена в поражённой (86%) и здоровой коже (79%), слюне (80%), в мононуклеарных клетках периферической крови (83%) и сыворотке (88%). Это свидетельствует о роли герпесвирусов HHV-6 и HHV-7 в системной активации при розовом лишае.[25] Однако этот вопрос по-прежнему обсуждается, так как у некоторых людей, инфицированных герпесвирусами шестого и седьмого типов, розовый лишай не развивается.
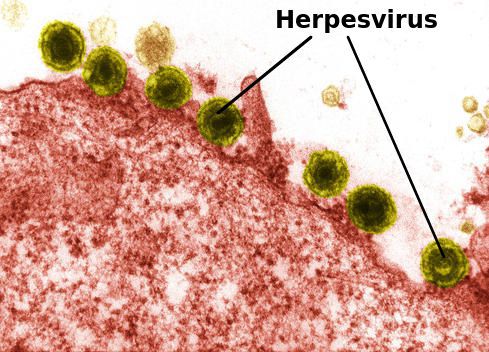
Сообщалось также о возникновении заболевания после вакцинации БЦЖ, от гриппа, дифтерии, оспы и гепатита В.[26][27]
Классификация и стадии развития розового лишая
Международная классификация болезней 10 пересмотра кодирует розовый лишай как L42.
Предложена следующая клиническая классификация заболевания:[28]
- Классический розовый лишай взрослых и детей.
- По наличию материнской бляшки:
- отсутствие материнской бляшки;
- только материнская бляшка без вторичных высыпаний;
- множественная материнская бляшка;
- материнская бляшка с атипичной локализацией.
- По локализации вторичных высыпаний:
- ограничены волосистой частью головы;
- только на туловище;
- в паховых и подмышечных областях (розовый лишай Видаля);
- только в складках;
- только в области конечностей;
- акральный тип;
- вдоль линий Блашко;
- односторонний.
- По морфологическим элементам:
- геморрагический;
- уртикарный;
- подобный многоформной эритеме;
- папулёзный;
- фолликулярный;
- везикулярный;
- гигантский;
- гипопигментный;
- раздраженный.
- По течению:
- рецидивный;
- персистентный;
- лекарственная сыпь, подобная розовому лишаю.
Стадии заболевания:[5]
- Продромальный период — отмечается у 50-60% больных и характеризуется незначительной лихорадкой, катаральными симптомами, головной болью и артралгиями. Обычная длительность этого периода — 3-7 дней.
- Стадия первичного высыпания (материнская бляшка) — наблюдается у 80-90% пациентов. Как одиночный элемент существует 7-14 дней (у детей 3-4 дня).
- Стадия экзантемы (вторичные высыпания) — продолжительность данного периода составляет в среднем 45 дней (у детей 16 дней).
Осложнения розового лишая
Раздражённый (ирритантный) розовый лишай — вариант заболевания, при котором наблюдается интенсивный зуд (особенно при контакте с потом), выраженная отёчность и гиперемия элементов сыпи. Чаще всего причиной такого осложнения является нерациональное местное лечение спиртовыми растворами и трение (например, мочалкой или тесной одеждой).[5]
Беременность и розовый лишай
Сообщается, что частота случаев розового лишая при беременности составляет 18% против 6% в общей популяции.[29] Это заболевание во время вынашивания ребёнка (особенно в первом триместре) может быть маркером возможного неблагоприятного исхода беременности.[30]
Так, проведённое исследование 38 женщин, заболевших во время беременности в первые 15 недель, показало, что у девяти из них в дальнейшем наблюдались преждевременные роды, а у пяти — самопроизвольные аборты. При этом у всех пациенток были обнаружены высокие титры антител к иммуноглобулину G (IgG) против герпесвирусов шестого и седьмого типов.
В шести случаях у новорождённых была выявлена гипотония, слабая подвижность и гиперреактивность.
При исследовании эмбриональной ткани, полученной в одном случае, были обнаружены признаки вирусного цитопатического (клеточного) повреждения. Это указывает на то, что розовый лишай является системной герпесвирусной инфекцией, приводящей к трансплацентарной передаче вируса (от матери к ребёнку).
Диагностика розового лишая
В большинстве случаев диагноз устанавливается на основании анамнеза (истории заболевания) и характерных клинических признаков. Разработаны диагностические критерии заболевания. [31]
Основные критерии:
- изолированные высыпания кольцевидной или округлой формы;
- шелушение поверхности большинства элементов;
- периферическое шелушение в виде “воротничка”.
Дополнительные критерии:
- локализация на туловище и проксимальных отделах (ближе к центру тела);
- расположение вдоль линий натяжения кожи;
- предшествующая высыпаниям “материнская” бляшка.
Рекомендованная лабораторная диагностика:
- серологическое исследование на сифилис (МР, ИФА, РПГА, РИФ) для исключения вторичного сифилиса;
- микроскопическое исследование соскоба с очагов поражения (тест с КОН) для исключения микоза гладкой кожи;
- целесообразно по возможности исследовать уровень антител класса G и М против герпесвирусов шестого и седьмого типов.
Дифференциальная диагностика
Заболевание дифференцируют от:[32]
- вторичного сифилиса;
- микоза гладкой кожи;
- каплевидного псориаза;
- подострой кожной красной волчанки;
- первичной ВИЧ-инфекции;
- себорейного дерматита;
- лекарственной сыпи;
- мультиформной эритемы;
- кожной Т-клеточной лимфомы.
Биопсия
Данный вид исследования необходим в нетипичных случаях. Он, в основном, помогает исключить другие заболевания, а не диагностировать розовый лишай, поскольку его гистопатологические признаки относительно неспецифичны и напоминают подострый или хронический дерматит. Эпидермальные изменения включают очаговый паракератоз (ороговение), тонкий зернистый слой и спонгиоз (воспаление слоя эпидермиса). В папиллярной дерме наблюдается отёк с незначительным периваскулярным лимфогистиоцитарным инфильтратом. Однако в ряде исследований было обнаружено, что дискератотические клетки в эпидермисе и экстравазированные эритроциты в дерме являются характерными гистопатологическими признаками заболевания и наблюдаются примерно у 60% пациентов. [33]
Лечение розового лишая
Поскольку розовый лишай является самопроходящим заболеванием, большинству пациентов никакого лечения не требуется. В различных исследованиях были предложены многочисленные виды терапии, но Кокрановский обзор не нашёл достаточных доказательств эффективности любого из них.[34]
Симптоматическая терапия
Данный тип лечения применяется при наличии интенсивного зуда и включает в себя применение антигистаминных и местных (иногда системных) глюкокортикостероидных препаратов.
Антигистаминные средства спользуются в течение 7-10 дней:[35]
- цетиризина гидрохлорид — 10 мг перорально 1 раз в сутки;
- лоратадин — 10 мг перорально 1 раз в сутки;
- хлоропирамин — 25 мг перорально 3-4 раза в сутки;
- клемастин — 1 мг перорально 2 раза в сутки.
Местные кортикостероидные препараты применяются в виде аппликаций в течение 5-7 дней:[35]
- гидрокортизона бутират (крем, мазь 0,1%) — 1-2 раза в сутки;
- алклометазона дипропионат (крем, мазь 0,05%) — 1-2 раза в сутки;
- метилпреднизолона ацепонат (крем, мазь 0,1%) — 1-2 раза в сутки;
- мометазона фуроат (крем, мазь 0,1%) — 1-2 раза в сутки.
Системные кортикостероидные препараты назначаются при осложнённых формах заболевания: преднизолон 15-20 мг в сутки перорально до купирования основной клинической симптоматики.[35] Однако в одном проведённом исследовании сообщается об обострении заболевания при пероральном назначении стероидов в виде интенсивного зуда, раздражения и увеличения количества сыпи.[36] Принимая во внимание наиболее вероятную вирусную этиологию заболевания, использование кортикостероидов должно быть ограничено.
Антибиотики-макролиды
Механизм действия макролидов при розовом лишае неизвестен, однако считается, что они в данном случае оказывают не антибиотическое действие, а противовоспалительный и иммуномодулирующий эффекты.[37] Применяются следующие виды препаратов:
- эритромицин — взрослым 200 мг 4 раза в день, детям 20-40 мг/кг ежедневно в четыре приёма;
- кларитромицин — взрослым 250 мг 2 раза в день в течение двух недель;
- азитромицин — взрослым однократно 500 мг ежедневно, детям 12 мг/кг в день в течение пяти дней.
Противовирусные препараты
Обоснованием для использования антивирусных препаратов является сезонность, наличие продромальных симптомов, спонтанное выздоровление и вероятное участие в этиопатогенезе герпесвирусов шестого и седьмого типов.[37] Назначается один из препаратов:
- ацикловир 400 мг — перорально каждые 4 часа в течение пяти дней;
- ацикловир 800 мг — перорально 5 раз в день в течение недели.
Однако следует отметить, что данное средство эффективно в отношении герпесвируса шестого типа, и мало эффективно в борьбе с герпесвирусом седьмого типа, который не содержит ген тимидинкиназы. Также важным моментом в успешном лечении является назначение ацикловира в первую неделю от начала заболевания.[38]
Светолечение
Механизм терапевтического эффекта фототерапии при розовом лишае не известен. Считается, что он связан с воздействием на иммунологические процессы, протекающие в коже. Назначаются следующие схемы лечения:
- ультрафиолетовая терапия с длиной волны 280-320 нм (UVB), начиная с 0,8 минимальной эритемной дозы и увеличивая её на 17% — ежедневно в течение 10 дней;[39]
- ультрафиолетовая терапия с длиной волны 340-400 нм (UVA1), начиная с 10-20 Дж/см2 и увеличивая до 30 Дж/см2 — 2-3 раза в неделю до улучшения процесса на коже.[40]

Прогноз. Профилактика
Прогноз заболевания благоприятный. В любом случае заболевания происходит спонтанное выздоровление в сроки от 3 до 8 недель (в среднем 40-45 дней), начиная с момента появления материнской бляшки.
Учитывая, что вероятной причиной розового лишая является вирусная инфекция, меры профилактики сводятся к общепринятым мероприятиям:
- избегать массового скопления людей в сезонный период и переохлаждения;
- ношение защитной маски;
- полноценное витаминизированное питание и т.д.
Все беременные женщины, заболевшие розовым лишаем, должны находиться под пристальным наблюдением акушера-гинеколога.
Источник
У некоторых людей, перенесших грипп или ОРЗ, появляется розовый лишай на лице. Это воспалительное поражение кожи, которое имеет ярко-красный цвет и редко проявляется другими симптомами. Заболевание встречается у людей разных возрастных групп, преимущественно – в 20–40 лет.
В медицинской литературе розовый лишай именуется болезнью Жибера или розеолой шелушащейся. И хотя в 50% случаев воспалительные поражения кожи проходят самостоятельно, нужно знать, как их лечить. Об этом и пойдет речь в статье.
Основные причины заболевания
Розеола шелушащаяся относится к патологиям, которые изучены плохо. Считается, что причиной могут быть инфекции. Некоторые исследователи называют «виновником» вирусы герпеса седьмого и шестого типа. Также считается, что появление красных пятен на различных участках лица связано с аллергическими реакциями.
Точно установлены лишь факторы, провоцирующие начало болезни:
- ослабление иммунной системы;
- перенесенное ранее простудное заболевание или грипп;
- авитаминоз;
- переохлаждение организма;
- стрессовые ситуации.
Есть подозрение, что розовый лишай передается контактным путем от больного человека к здоровому, что лишний раз подтверждает инфекционное происхождение болезни.
Симптомы заболевания у разных возрастных групп
Розовый лишай возникает спонтанно и потому для пациентов является неожиданностью. Известны две формы течения: типичная и атипичная. Каждая из них имеет свою клиническую картину, поэтому заслуживает подробного рассмотрения.
Признаки типичной формы
Поражение кожи стремительно распространяется по телу, рукам и ногам, лицо затрагивается редко. Болезнь проходит в несколько стадий:
- Формирование материнской бляшки – пятна ярко-розового цвета диаметром до 4 см. Наиболее вероятное место возникновения – грудь. Далее сыпь поражает плечи, живот, бедра, шею. Реже лишай распространяется на отдельные участки лица – скулы, лоб или веки.
- Шейные и подчелюстные лимфоузлы увеличиваются в размерах, приобретают болезненность.
- Признаки интоксикации организма – недомогание, слабость, повышение температуры тела.
- Сыпь может менять цвет на желтый или красный, граница между здоровой и пораженной кожей начинает шелушиться.
- Спустя 2–3 недели высыпания исчезают, на их месте формируются пигментированные пятна.
Через 30–45 дней кожа очищается, о перенесенном заболевании ничего не напоминает. В редких случаях возможны осложнения – инфицирование кожного покрова и экземы.
Розовый лишай на губах не возникает. Скорее всего, это другое заболевание со схожими симптомами.
Признаки атипичной формы
Атипичная форма отличается от описанной ранее – тут розовый лишай развивается на голове, а тело и конечности не затрагиваются. Чаще всего болезнь выявляют у беременных женщин, но мужчины и дети в возрасте от 10 лет также не застрахованы от подобной неприятности.
Симптомы атипичной формы болезни Жибера:
- розовые пятна одинакового размера на разных участках лица;
- образование на коже пустул и везикул;
- зуд и жжение у мнительных пациентов или при неправильном лечении.
Выпадения волос при этой форме лишая не происходит, хотя в редких случаях пятна могут быть и в этой части головы.
Диагностика проводится на основании симптомов и жалоб. Для врача важное значение имеет информация о перенесенном ранее простудном заболевании. При подозрении на сифилис, проявляющийся сходными признаками, нужны сведения о половых партнерах. Лабораторные методы подтверждения диагноза отсутствуют.
Медикаментозное лечение розового лишая
В большинстве случаев достаточно скорректировать образ жизни, чтобы снизить интенсивность симптомов. Врач может рекомендовать:
- отказаться от косметики;
- убрать из рациона продукты, вызывающие аллергию;
- не носить синтетическую или шерстяную одежду.
Пациентам рекомендуют ограничить посещение бани и сауны. Контакт с водой нужно свести к минимуму – ванны принимать нельзя, допустим только непродолжительный душ. При этом запрещено тереть пораженные места мочалкой.
Если подтверждается аллергическая природа возникновения розового лишая, назначаются антигистаминные препараты. Для скорейшего выздоровления выписывают витамин С в дозировке 500 мг/день и витамин В12 в виде инъекций.
В случаях, когда врач уверен в грибковой или инфекционной природе заболевания, могут назначаться антибиотики. Чаще всего это эритромицин, но могут быть подобраны и другие антибактериальные препараты. Курс приема не превышает пяти дней, дозировка подбирается индивидуально.
Если розовый лишай появился после гриппа, антибиотики не дадут положительного эффекта.
Другие средства для лечения розового лишая смотрите в таблице.
| Название | Механизм действия | Применение |
| Серно-салициловая мазь | Подсушивает кожу, уничтожает патогенную микрофлору. | Обрабатывать пораженные места над глазами, скулы и другие области головы два раза в день. Продолжительность курса – одна неделя. |
| Клотримазол | Замедляет размножение патогенных грибков. | Наносить тонким слоем, аккуратно втирать в кожу. Продолжительность терапии – до двух месяцев. |
| «Синалар» (гель) | Смягчает кожные покровы, устраняет зуд и жжение. | Наносить тонким слоем, слегка втирать. Продолжительность лечения устанавливается врачом. |
Хороший эффект дают антигистаминные препараты. Они снимают зуд, уменьшают вероятность развития аллергических реакций. Чаще всего дерматологи назначают Тавегил или Лоратадин. Эффект от последнего средства держится около 24 часов. Обычно интенсивность окраски пятен на кожных покровах лица снижается уже через пять дней. Спустя неделю-две болезнь не будет беспокоить.
И хотя врачи назначают различные медикаментозные средства, их эффективность не доказана. Эритромицин и другие антибактериальные препараты в ходе исследований показали полную неэффективность в лечении розеолы шелушащейся.
Народные методы лечения
Наряду с традиционными методами лечения розового лишая допустимо применение и альтернативных способов. Рецепты народной медицины завоевали популярность среди населения и могут быть действенными при соблюдении следующих правил:
- Сначала узнайте диагноз, потом лечитесь.
- Не применяйте настойки, мази и другие средства без одобрения врача.
- Тщательно изучайте состав и возможные побочные эффекты.
Представленные ниже материалы носят ознакомительный характер. Мы не призываем к самостоятельному лечению. Учитывая, что розовый лишай сходит долго, не нужно сильно полагаться на эти методы.
Настой чистотела
Чистотел обладает противобактериальными и противогрибковыми свойствами, поэтому широко применяется в терапии дерматитов, включая розовый лишай головы. Чтобы приготовить настой, воспользуйтесь данным рецептом:
- возьмите 5 столовых ложек сушеного и измельченного сырья;
- залейте литром холодной воды;
- доведите до кипения и продержите на огне 10 минут;
- дайте настояться 2 часа;
- процедите.
Полученный настой используется для примочек. Смоченную марлю прикладывают к пораженным местам утром и вечером. Продолжительность одного курса лечения не должна превышать недели. Интервал – 14 дней.
Чистотел ядовит! При возникновении зуда и жжения, покраснении лечение следует прекратить.
Корень солодки
Известно, что корень солодки стимулирует иммунную систему человека, поэтому розовый лишай пройдет быстрее. Можно купить сироп в аптеке и пить его 2 раза в день по чайной ложке.
Можно приготовить и отвар:
- взять 10 г сушеного корня;
- залить 200 мл кипятка;
- держать на водяной бане 20 минут;
- настаивать 2 часа в таре, укутанной полотенцем;
- процедить, довести кипяченой водой до начального объема.
Пить по столовой ложке один раз в день. Курс лечения рассчитан на неделю, затем следует сделать перерыв в 14–21 день. Сироп корня солодки можно пить и с профилактическими целями.
Средство имеет множество противопоказаний. Запрещено к применению беременным женщинам, детям до года и людям с плохой свертываемостью крови.
Мазь из календулы
Растение обладает противовоспалительным и успокаивающим действием, снижает зуд и жжение, защищает кожу от повторного инфицирования. Чтобы приготовить мазь, нужно 10 г свежих цветков растереть до кашицеобразной консистенции и смешать с 50 г вазелина.
Полученное средство надо наносить на пораженные места и слегка втирать. Противопоказаний у этого метода лечения нет.
Сок алоэ
Алоэ обладает противовоспалительным и антибактериальным действием, поэтому может использоваться в качестве вспомогательного средства при терапии патологии. Для этого нужно взять лист среднего размера, выдавить сок и смочить в нем ватный тампон. Протирать больные участки кожи три раза в день.
Алоэ имеет ряд противопоказаний. Средство не рекомендуется использовать беременным и кормящим женщинам, а также детям до 14 лет.
Народные средства, как и традиционные методы, не имеют доказанной эффективности в лечении розового лишая. Однако с их помощью можно избавиться от зуда и жжения. Это снижает риск расчесывания кожных покровов лица и вероятность повторного инфицирования с развитием экземы.
Последствия заболевания
Наибольшую опасность розовый лишай на голове представляет для беременной женщины и ее ребенка. При развитии болезни на сроке до 15 недель не исключен самопроизвольный выкидыш. На поздних сроках такой опасности нет, но больная все равно должна наблюдаться у дерматолога и сообщать о малейших изменениях акушеру-гинекологу.
Обычно прогноз благоприятный, пациенты излечиваются полностью. Лишь в 2% случаев возможны рецидивы на отдельных участках лица.
Профилактика болезни
В 90% случаев розовый стригущий лишай возникает из-за снижения иммунитета, поэтому здоровый образ жизни является действенным методом защиты от заболевания.
Также могут помочь следующие советы:
- Свести к минимуму контакт с больным человеком.
- Не заниматься самолечением.
- Регулярно принимать витамины.
При таком подходе есть вероятность избежать заражения. Однако 100% гарантии дать невозможно.
Розовый лишай является заболеванием, которое изучено плохо. Больше всего споров ведется о целесообразности лечения и причинах, вызывающих инфицирование. Поэтому не нужно удивляться, если врач советует применять мазь или вовсе ничего не делать. В ряде случаев такая тактика дает результат и не вызывает осложнений.
Источник
