Розовый лишай или парапсориаз
Инфекционными и неинфекционными кожными заболеваниями согласно данным Всемирной организации здравоохранения страдает 1-5% населения планеты. Многие недуги проявляются в виде патологических изменений кожи, волос и ногтей.
Большинство болезней развивается на фоне ослабления защитных функций организма, сбоев в работе внутренних органов вследствие инфекционных и онкологических заболеваний и при нарушениях гормонального фона.
Розовый лишай и псориаз имеют схожую симптоматику. Из-за этого их часто путают. Есть ли разница между этими патологиями?
Что общего у заболеваний?
Розовый лишай (Жибера) – инфекционно-аллергическое заболевание кожных покровов, при котором появляются характерные высыпания. Псориаз (чешуйчатый лишай) – хронический неинфекционный недуг, поражающий в основном только кожу.
У двух болезней есть несколько общих симптомов:

- ухудшение самочувствия;
- слабость;
- недомогание;
- появление на коже пятен разного цвета и размера;
- постоянная раздражительность;
- плохое настроение;
- нарушения сна;
- нарушение обмена веществ;
- ухудшение аппетита.
Как отличить розовый лишай от псориаза?
Розовый лишай имеет контактно-бытовой механизм заражения. Иными словами, это острое инфекционное заболевание, появляющееся на фоне ослабления защитных функций организма.
 Признаками патологии являются:
Признаками патологии являются:
- повышение температуры тела;
- увеличение лимфатических узлов.
Позднее на коже появляются розовые пятна (материнские очаги). Около них образуются новые, более мелкие высыпания. Псориаз и розовый лишай похожи тем, что их проявления в виде пятен покрыты серо-белыми чешуйками.
Но при болезни Жибера бляшка имеет светлую корку, легко отделяемую от ее поверхности. А при сдирании шелушащегося сухого эпидермиса псориатических высыпаний появляются капли крови.
В отличие от псориаза, розовый лишай стремительно распространяется по всему телу и может исчезать самостоятельно без медикаментозного лечения. Псориаз, напротив, является неизлечимой патологией с волнообразным обострением и ремиссией.
 Болезнь Жибера может появиться после недавно перенесенной вирусной инфекции. Многие ученые относят его к микозам.
Болезнь Жибера может появиться после недавно перенесенной вирусной инфекции. Многие ученые относят его к микозам.
Данная патология может развиваться в случае ослабленного иммунитета. К ее прогрессированию добавляется психологический фактор.
Изначально зная о том, что заболевание передается при непосредственном контакте, человек начинает еще больше нервничать и ощущать дискомфорт. Это ускоряет развитие болезни.
Отличия во внешних проявлениях
Розовый лишай имеет ярко выраженные признаки, отличающие его от псориаза. Первоначальным симптомом болезни является появление на коже одного большого и круглого пятна розового цвета размером от 3 см.
По мере прогрессирования недуга центр материнской бляшки постепенно приобретает желтоватый оттенок и начинает шелушиться.

Как выглядит розовый лишай
Через несколько дней после возникновения самого крупного пятна появляются более мелкие розовые образования диаметром до 1 см. Со временем в центре каждого из них можно заметить небольшие сухие чешуйки. А по периферии прослеживается красная линия.
Сыпь может вызывать сильный зуд. После острой фазы заболевания бледно-розовые бляшки больше не появляются. Средняя продолжительность течения лишая – 3 – 6 недель.
Первыми симптомами псориаза являются мелкие папулезные образования. На ранней стадии заболевания папулы достаточно мелкие, имеющие размер с булавочную головку.
Они отличаются полушаровидной формой. Сыпь розового цвета имеет гладкую и блестящую поверхность. Спустя несколько дней после появления она покрывается бело-серебристыми чешуйками.
Позднее следует прогрессирующая стадия, на которой происходит рост и слияние псориатических образований в локальные зоны.
Различия по месту локализации высыпаний
Розовый лишай появляется преимущественно на туловище и конечностях. А вот псориаз может появляться на всем теле, охватывая область стопы, ладоней, локтей, коленей и даже ногтей.
Разница в скорости развития
Главное отличие розового от чешуйчатого лишая – скорость развития. Розовый распространяется очень быстро, сопровождаясь увеличением лимфоузлов и появлением новых пятен. Его гораздо легче диагностировать. Чтобы избавиться от заболевания, достаточно простого лечения.

Как выглядит псориаз
Псориаз является хронической патологией. Она характеризуется волнообразным течением с периодами внезапных, вызванных теми или иными лечебными воздействиями ремиссий или обострений.
Часто отмечается тенденция к прогрессированию недуга с течением времени (особенно при отсутствии должного лечения). В результате этого утяжеляются и учащаются обострения, а также увеличивается площадь поражения.
Методы диагностики, помогающие определить и дифференцировать болезнь
При появлении характерных высыпаний на коже, у человека могут быть подозрения как на розовый лишай, так и на псориаз. В данном случае без посещения доктора не обойтись.
Чтобы поставить правильный диагноз, дерматолог проводит визуальный осмотр кожных покровов больного. Он тщательно изучает кожу пациента, применяя дерматоскопию. При появлении сомнений врач может назначить дополнительные анализы.
Обычно при подозрении на болезнь Жибера диагностика подразумевает детальное изучение клинических данных и особенностей болезни:

- появлению высыпаний предшествуют вирусные заболевания органов пищеварительной и дыхательной систем;
- на теле появляется материнская бляшка, диаметр которой равен 3 и более см;
- через несколько дней после образования большого пятна появляются мелкие высыпания;
- мелкие бляшки розового цвета шелушатся и зудят;
- обычно сыпь локализуется на туловище и конечностях;
- в большинстве случаев недуг проходит через 3 – 6 недель.
При постановке окончательного диагноза учитывается атипичная форма, при которой не появляется материнская бляшка. Псориаз легко диагностируют. Кожа при данном заболевании имеет характерный внешний вид. Не существует каких-либо специфичных для заболевания диагностических процедур.
При прогрессирующем псориазе в анализе крови могут быть обнаружены различные отклонения. Они подтверждают наличие воспалительного, аутоиммунного и других патологических процессов.
В некоторых случаях необходима биопсия кожных покровов для исключения других недугов.
Есть ли отличия в лечении?
 Недуг Жибера обычно проходит самостоятельно. Во время появления вторичных высыпаний нужно носить одежду свободного покроя. Это позволит избежать трения, которое может спровоцировать возникновение раздраженной формы розового лишая.
Недуг Жибера обычно проходит самостоятельно. Во время появления вторичных высыпаний нужно носить одежду свободного покроя. Это позволит избежать трения, которое может спровоцировать возникновение раздраженной формы розового лишая.
Для лечения болезни используют цинковый линимент, который наносится на всю поверхность тела. Процедуру нужно выполнять два раза в сутки.
В первые 7 дней прогрессирования недуга запрещено принимать душ. Это обусловлено тем, что вода может распространить сыпь по всей поверхности кожи. При сильном зуде назначают антигистаминные препараты.
Для местного наружного применения можно использовать кортикостероиды и прочие рецептурные противозудные составы. Еще следует принимать витамин C. Длительность лечения данными лекарственными средствами составляет три недели.
Псориаз является хроническим заболеванием, которое прогрессирует достаточно медленно. Своевременное лечение повышает качество жизни, но не избавляет от недуга.
В периоды обострения отмечается потеря трудоспособности. При отсутствии медицинской помощи псориаз может привести к инвалидности.
При лечении легких форм заболевания дерматологи стремятся использовать наименее токсичные препараты и методы лечения, имеющие минимальный риск возможных побочных действий.
Обязательно при псориазе доктор должен назначить антидепрессанты и анксиолитики. Они помогают уменьшить и устранить сопутствующую псориазу депрессию, тревожность, социофобию и повысить устойчивость к стрессам.
Для лечения высыпаний на волосистой части головы используют медицинские смеси и отшелушивающие шампуни.
Нередко при псориатических высыпаниях применяют фототерапию. Она бывает нескольких видов: ультрафиолетовое обеззараживание, узкополосная светотерапия и ПУВА-терапия.
Видео по теме
Как отличить псориаз от лишая, нейродермита, экземы и дерматита:
Перед тем как лечить высыпания на коже, нужно определить, чем они были спровоцированы. Псориаз и розовый лишай очень часто путают из-за похожих симптомов. Это совершенно разные заболевания. При появлении сыпи нужно немедленно обратиться к дерматологу, который определит причину данного явления.
Розовый лишай можно вылечить. А от псориаза избавиться полностью невозможно. Иногда рецидива нет на протяжении длительного времени. В отдельных случаях пациенты ежегодно переживают обострение болезни.
Чтобы патология не имела неприятных последствий, нужно применять некоторые профилактические меры: избегать стрессов, правильно питаться и больше отдыхать.
Источник
При снижении иммунитета и после перенесения простудных заболеваний часто появляется негативное последствие в виде розового лишая. Этот тип дерматоза имеет инфекционно-аллергическую природу и развивается в возрасте 10-35 лет. Диагностика болезни нередко затруднена и ее можно спутать с другими видами кожных болезней. Поэтому перед началом лечения проводится ряд исследований, позволяющих выявить псориаз или розовый лишай.
Характеристика розового лишая
Истинные причины развития данной разновидности дерматоза не установлены. Вероятнее всего болезнь развивается при снижении защитных сил организма после ОРВИ. Предполагается, что появлению лишая способствует атопия, беременность и стрессы.
Чтобы диагностировать заболевание, необходимо обратить внимание на ряд признаков, отличающих его от других видов дерматоза. Начальные симптомы болезни – образование на кожных покровах туловища одного большого круглого пятна розового цвета, размером от 2 см. Центр материнской бляшки по мере прогрессирования лишая желтеет и шелушиться.
Через пару дней после образования крупного пятна на конечностях и других частях тела появляются более мелкие розовые образования, диаметром до 1 см. Со временем в их центре образуются сухие чешуйки, а по периферии видна красная линия.
Высыпания не сливаются, иногда они зудят. После острой фазы болезни сыпь не появляется. Средняя продолжительность розового лишая – 4-6 недель.
При некорректном лечении, чрезмерной гигиене и повышенной потливости у пациентов, склонных к аллергии, розовые пятка часто экзематизируются, из-за чего они остаются на коже длительное время.
Диагностические мероприятия
Чтобы поставить диагноз, дерматолог проводит визуальный осмотр. Врач тщательно исследует кожу пациента, применяя дерматоскопию. Если возникают сомнения доктор может назначить дополнительные анализы в виде соскоба кожи и исследования крови.
Но в типичных случаях при подозрении на розовый лишай диагностика подразумевает изучение клинических данных и особенностей заболевания:
- Сыпи предшествуют вирусные болезни ЖКТ, дыхательных путей.
- На туловище имеется материнская бляшка, диаметром 2-10 см.
- Через 7-14 дней после образования пятна высыпания переходят на руки и другие части туловища.
- Очаги имеют вид овальных пятен или немного возвышающихся над кожей бляшек, размером 0.5-2 см.
- Наличие на теле розовых шелушащихся образований.
- Очаги могут иметь кольцевидную форму, а сыпь локализуется в центре.
- У некоторых пациентов пятна сопровождаются зудом.
- Билатерально-симметричные высыпания обычно локализуются на туловище и на конечностях.
- Пятна на животе расположены в поперечном направлении, а пораженные участки на груди имеют V-образнуго форму.
- В 80% случаев болезнь проходит самостоятельно через 8 недель.
При постановке диагноза учитывается атипичная форма, при которой не образуется первичная материнская бляшка. Также при раздраженнем лишае, возникающем при некорректной терапии, травмировании кожи, пятна локализуются на шее и лице. Мишеневидные образования часто сопровождаются интенсивным зудом. Изредка появляется сыпь в виде пустул, геморрагий и везикул.
Крайне важно диагностировать розовый лишай своевременно, ведь при некорректной терапии может развиться экзема, гнойники и другие осложнения.
Если болезнь Жибера не определена или врач подозревает наличие другого вида дерматоза – проводится дифференциальная диагностика. Нередко симптомы заболевания путают с мигрирующей хронической эритемой Афцелиуса-Липшютца. Ее отличия от розового лишая:
- возникает после укуса лесного клеща;
- чаще встречается у женщин.
При сифилитической лейкодерме, клиническая картина которой сходна с лишаем Жибера, пятна образуются на шее, пояснице, ногах, животе, в области подмышек, рук и верхней части груди. Высыпания имеют овальную форму, их размер – от 3 до 10 мм. Сифилиды не доставляют особого дискомфорта и не шелушатся. А типичные серологические реакции (РИБТ, РИФ, РВ) положительные.
При монетовидной экземе пятна похожи на материнскую бляшку, возникающую при питириазе. Они покрыты чешуйками и коркой. Сыпь часто зудит, но она не распространена по всему телу.
При дерматофитии пятна тоже напоминают материнскую бляшку, но их края более приподняты. Сыпь практически не бывает распространенной. При микроскопии материала, взятого во время соскоба с пораженного места, выявляются гифы.
Когда сыпь на коже не проходит в течение 60 дней назначается биопсия, так как это явление не характерно для болезни Жибера.
Проявления вторичного сифилиса сходны с розовым лишаем. Но у него есть отличительные черты – опухание лимфоузлов, повышение температуры.
Иногда болезнь Жибера путают с лекарственной аллергией. Она возникает после применения Кодеина, барбитуратов, нестероидных противовоспалительных препаратов, Каптоприла, Пенициллина, Изотретиноина, Метронидазола, Клонидина, золота. Специфические проявления болезни – продолжительность течения, место локализации, внешний вид.
Отличия лишая Жибера от псориаза
Чешуйчатый лишай и болезнь Жибера имеют много сходных признаков. Это цикличность процесса, ослабление иммунитета, покраснения, высыпания и зуд кожи. Поэтому для определения природы заболевания проводится ряд диагностических мероприятий.
Но как отличить псориаз от лишая? Разница заболеваний заключается в следующем:
- При схожести внешних симптомов болезнь отличается по этиологическим признакам. Заболевание Жибера развивается по причине инфекции, а факторы возникновения чешуйчатого лишая полностью не установлены.
- Розовый лишай от псориаза отличается тем, что он в основном развивается в молодом возрасте, часто у детей после двух лет. А псориатические высыпания могут возникнуть в любом возрасте независимо от пола.
- При розеоле вначале формируется материнская бляшка, от которой в течение двух недель идет распространение сыпи. Другой характерный признак дерматоза – увеличение лимфоузлов. При псориазе такие симптомы отсутствуют.
Многие врачи убеждены, что легкая и средняя форма болезни Жибера не требует лечения. Зачастую сыпь проходит самостоятельно.
Розовый лишай и псориаз отличия которых заключаются в локализации высыпаний, лечатся различными способами. При розеоле образуется лиловая материнская бляшка, после чего через 7-14 дней высыпания переходят на линии Лангера, практически не распространяясь на лицо и конечности.
Чтобы найти различия в высыпаниях, надо тщательно рассмотреть пораженные области. Псориаз или лишай имеют общие проявления в виде бело-серых чешуек, под которыми видна гиперемированная лоснящаяся кожа. Однако при болезни Жибера в центральной части образования имеется несколько складок, а при чешуйчатом лишае удаление сухих пластинок способствует появлению точечного кровотечения.
Каплевидный псориаз и розовый лишай также часто путают. Этому виду болезни свойственно возникновение на эпидермисе множества пятнышек. Нередко развитию заболевания способствует стрептококковая инфекция.
Отличие каплевидного псориаза от розового лишая заключается в том, что высыпания не расположены по линиям Лангера, а папулы и бляшки покрыты плотной чешуей.
Симптомы розового лишая сходны с хроническим лихеноидным осповидным парапсориазом. Но при этой форме дерматоза может обнаружиться сыпь не только на туловище, но на руках, ягодицах и ногах. А расположение пятен не относится к линиям Лангера.
Если розовый лишай был диагностирован правильно, то прогноз почти всегда положительный. Но при осложненном течении, например, когда болезни сопутствует гнойное поражение кожи, лечение может затянуться.
Источник
Парапсориаз является относительно редким заболеванием. В статье мы расскажем о его формах, причинах и симптомах, а также о подходах к диагностике и лечению.
Парапсориаз объединяет группу хронических незаразных дерматозов неясного генеза, для которых характерны кожные высыпания, похожие на псориатические.
Причины и механизм развития парапсориаза малоизучены. Парапсориаз включает в себя красный плоский лишай, розовый лишай и «сухую» экзему. Все эти дерматозы похожи на псориаз, кроме таких его симптомов как:
эффект стеаринового пятна при попытке соскоблить чешуйки;
лакированная терминальная пленка;
точечное кровотечение по типу капель росы.
Несмотря на то, что парапсориаз считается редким заболеванием, в связи с ухудшением экологической обстановки и увеличением количества аллергий парапсориаз возникает все чаще и чаще.
Какие формы принимает?
Основные формы парапсориаза:
Каплевидный, или пятнистый;
Бляшечный, или болезнь Брока;
Лихеноидный.
В связи с тем, что заболевание мало изучено, на данный момент нет общепринятой классификации. Многие врачи рассматривают формы парапсориаза как отдельные заболевания.
Каплевидный парапсориаз
Или поверхностный инфекционно-аллергический васкулит (воспаление внутренней оболочки мелких сосудов). Он чаще развивается в весенне-осенний период вследствие перенесенной ангины, гриппа или пневмонии. Женщины подвержены заболеванию больше, чем мужчины. Различают хронический, наиболее частый, подострый и острый типы течения.
Заболевание проявляется мелкими плотными папулами (узелками) округлой формы с гладкой поверхностью, светло-розового, реже буровато-красного оттенка. Для высыпаний не характерно слияние.
Основная локализация – грудная клетка, внутренняя поверхность плеч и предплечий, спина, низ живота, внутренняя поверхность бедер, область крестца и подколенных ямок. В основании узелков наблюдается незначительная отечность (инфильтрат). Зуд и болезненность отсутствуют.
Параллельно с папулами иногда появляется ярко-красная сыпь, покрытая мелкими пластинчатыми чешуйками.
Эту разновидность заболевания также называют «парапсориаз пятнистый». Высыпания похожи на сыпь при вторичном сифилисе, поэтому здесь важна дифференциальная диагностика.
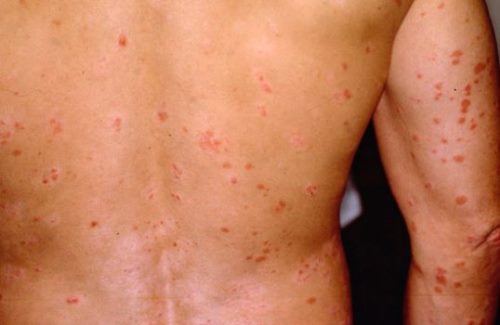
Хроническая форма
Высыпания проходят четыре стадии развития:
«Скрытое» шелушение: на поверхности папулы при поскабливании появляются мелкие чешуйки.
«Пурпура»: в результате расчесывания папулы начинают кровоточить по типу пурпуры.
«Коллодийная» пленка: возникает в период уменьшения выраженности симптомов — чешуйка расположена в центре папулы, немного отделяясь от нее по краям;
«Облатка»: чешуйка отделяется целиком, не повреждаясь.
Общая длительность этих стадий около 3-4 недель, после чего на коже остаются беловатые депигментированные пятна. Поражение слизистых оболочек отмечается редко.
Для хронической формы характерно длительное течение с обострениями в осенний и зимний период и ремиссиями в летнее время.
При правильно назначенной терапии и соблюдении пациентом всех рекомендаций лечащего врача обострения носят менее выраженный характер, а периоды ремиссии становятся более длительными.
Острый парапсориаз
Как правило, острый парапсориаз развивается внезапно, сопровождается повышением температуры, ухудшением самочувствия и иногда – увеличением периферических лимфатических узлов.
В период обострения преобладают кровянистые отечные папулы диаметром до 1 см. Они проходят те же стадии развития, что и при хроническом течении, отличие в том, что в центре папул отмечается некроз (омертвение ткани) и нагноение, папула становится пустулой, оставляя после себя рубчик.
Острый парапсориаз чаще сопровождается сыпью на слизистых полости рта, половых органов. На степень остроты процесса указывает преобладание того или иного типа сыпи:
везикулезный — пузырьки с прозрачной жидкостью;
атрофический — с тенденцией к обратному развитию элементов в течение короткого времени;
пурпурозный — преобладание кровянистых высыпаний отличает процесс с наиболее острым течением.
Заболевание может рецидивировать. На месте сыпи остаются участки депигментации или избыточной пигментации, а также рубчики.
Подострая форма
Симптоматика подострой формы сходна с симптомами хронического парапсориаза, их отличают элементы с повышенной кровоточивостью, а также мелкие папулезные высыпания на слизистых оболочках размером до 3 мм. Болезненные ощущения отсутствуют. На месте сыпи остаются гиперпигментированные и депигментированные участки.
Парапсориаз вариолиформный (оспоподобный) Габермана-Муха
Может возникать в любом возрасте, как у мужчин, так и у женщин.
В течение продромального периода отмечаются недомогание, слабость, повышение температуры тела, увеличение периферических лимфоузлов. Затем появляется распространенная симметричная сыпь, которая локализуется на груди, животе, конечностях, включая ладони и стопы, редко — на волосистой части головы. В этом ее сходство с ветряной оспой.
Высыпания не склонны к слиянию или группировке.
К папулам, размером до 5-8 мм, на разных стадиях развития присоединяются элементы с центральным некрозом. На поверхности папул могут появляться пустулы с гнойным и везикулы с кровянистым содержимым, которые, подсыхая, образуют корочки. На месте корочек остаются пигментированные пятна и рубцы, схожие с последствиями ветряной оспы.
Очень редко возможны белесые высыпания на языке, твердом небе и слизистой оболочке щек.
Острая фаза вариолиформного парапсориаза длится от 1 до 1,5 месяцев. Если высыпания не проходят в течение полугода, заболевание переходит в хроническую форму.
Бляшечный парапсориаз
У большинства пациентов с этим заболеванием есть патологии ЖКТ или мочеполовой сферы. Поэтому эффективное лечение сопутствующих нарушений и правильное питание способствуют уменьшению кожных проявлений.
Бляшечный парапсориаз проявляется единичными или множественными пятнами, которые в течение долгого времени (до нескольких лет) могут оставаться неизменными.
Существует две формы заболевания:
Крупнобляшечная воспалительная;
Мелкобляшечная доброкачественная.
Бляшечный парапсориаз чаще встречается у мужчин среднего и пожилого возраста.
Крупнобляшечный парапсориаз
Очаги воспаления представляют собой очень тонкие бляшки или плоские пятна неправильной либо овальной формы. Высыпания не сопровождаются болевыми ощущениями, в ряде случаев отмечается незначительный зуд. Элементы сыпи имеют четкие границы, с течением времени не увеличиваются, но их количество возрастает.
Локализация – нижние отделы грудной клетки, бедра, сгибательные поверхности, участки тела, подверженные частому трению. Не исключено появление сыпи на коже молочных желез. Цвет высыпаний может быть красно-коричневым, беловато-розовым, сине-красным, бурым.
Для очагов свойственна атрофическая васкулярная пойкилодермия, которая характеризуется:
морщинистой поверхностью по типу смятой папиросной бумаги;
дисхромией в виде крапчатой пигментации;
телеангиоэктазиями.
Как правило, крупнобляшечный парапсориаз имеет хроническое течение (до нескольких десятков лет). Примерно в четверти случаев заболевание переходит в грибовидный микоз. При длительном течении происходит инфильтрация очага воспаления, появляются папулы, может появляться зуд.
Редкая форма крупнобляшечного парапсориаза – ретиформный, или сетчатый парапсориаз – характеризуется распространенными высыпаниями в виде папул или пятен с шелушащейся поверхностью. Почти все случаи сетчатой формы заканчиваются грибовидным микозом.
Мелкобляшечный парапсориаз
Проявляется гладкими, слегка шероховатыми или морщинистыми пятнами до 5 см в диаметре, желтовато-коричневого, желтовато-розоватого, красновато-синего или желтого цвета. Их форма может быть эллипсовидной удлиненной или по типу полос с заостренными концами.
При отсутствии корректного лечения или при раздражении кожи одеждой пятна начинают приобретать более сочную, яркую окраску. Элементы покрывают прозрачные тонкие чешуйки.
Высыпания локализуются преимущественно на груди параллельно расположению ребер, конечностях, в области грудных желез, крестца, по внутренней поверхности плеч и бедер.
Мелкобляшечный парапсориаз отличается хроническим течением.
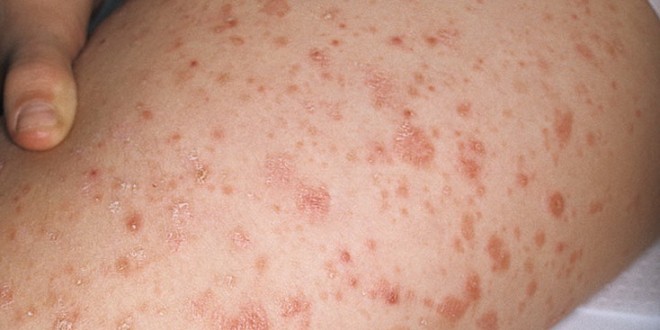
Лихеноидный парапсориаз
Наиболее редкий из всех видов парапсориаза. Характеризуется высокой резистентностью к проводимому лечению.
Элементы сыпи включают плоские мелкие везикулы, папулы розового или буровато-красного цвета, покрытые в центре мелкими чешуйками, а также бляшки размером до 5 мм.
Со временем процесс распространяется на боковые поверхности грудной клетки, голову, лицо, конечности. На лице папулы часто располагаются группами, рассеянно или по типу полос, на ногах – склонны к слиянию. Папулы на губах имеют серовато-белую окраску и склонны к слиянию. На слизистых оболочках могут появляться отдельные элементы.
Высыпания находятся на разных стадиях развития, на их месте часто остаются очаги гипер- и гипопигментации и мелкие рубцы.
Причины парапсориаза
Многие вопросы, касающиеся причин развития парапсориаза, до конца не изучены. У больных с парапсориазом выявляются нарушения в виде снижения резистентности капилляров и повышения их проницаемости. Аналогичные нарушения выявляются при гриппе, ангине, менингококковом менингите, скарлатине, кори, ветряной оспе и многих других инфекционных заболеваниях.
Однако парапсориаз не заразное заболевание, поскольку в организме пациентов не диагностируется наличие возбудителей перечисленных выше инфекций.
Считается, что основная причина развития парапсориаза – это кожная воспалительная аутоиммунная реакция организма, вызванная антигенами в результате действия инфекционно-токсических агентов (вирусы острых инфекционных заболеваний, интоксикации различного характера, хронические очаги инфекции, аллергены и т. д.).
Вызвать воспалительную аутоиммунную реакцию могут соматические заболевания (хронические нарушения функции печени, желудка, кишечника), сезонные ОРВИ, избыточная инсоляция, эндокринологические нарушения и заболевания желез внутренней секреции и др.
Симптомы парапсориаза
Симптомы зависят от формы заболевания. Например, каплевидный парапсориаз может развиться в любое время года, протекать в нескольких формах – острой, хронической и подострой и не сопровождаться зудом или болевыми ощущениями.
При острой форме высыпания на коже появляются внезапно. Процесс начинается с небольшого пятна, в центре которого располагается покрытая чешуйками папула. Высыпания могут появляться на любых частях тела. Для парапсориаза характерна стадийность: сначала покраснение, затем папула, везикула и атрофические элементы сыпи. На последней стадии формируются рубцы и пигментные пятна.
Подострый парапсориаз имеет схожие с острой стадией симптомы, однако протекает на фоне более выраженного покраснения в очагах высыпаний. Сыпь локализуется преимущественно на руках и ногах.
Лихеноидный парапсориаз характеризуется сыпью округлой формы и имеет хроническое течение. Высыпания могут сливаться между собой, увеличивая очаги поражения.
Бляшечный парапсориаз проявляется в виде желтоватых пятен с ровными краями. Размер пятен – от 5 мм до 1,5 см. Обострение происходит в зимнее время.
Диагностика и лечение парапсориаза
Основной метод диагностики – клинический осмотр.
Дерматолог определяет характер высыпаний, их локализацию и форму, проводит дерматоскопию.
Дерматоскопия – осмотр кожи с помощью дерматоскопа, который благодаря многократному увеличению позволяет выявить мельчайшие подробности строения и формы сыпи и точно определить форму заболевания.
В качестве дополнительных методов может проводиться диагностика на выявление сопутствующих заболеваний.
Хронический парапсориаз трудно поддается лечению, поэтому важно соблюдать все рекомендации доктора. Это позволит достигнуть длительной ремиссии.
Основные принципы терапии парапсориаза
ПУВА-терапия – ультрафиолетовое воздействие, позволяющее замедлить рост папул и активировать размножение здоровых клеток. ПУВА-терапия обеспечивает противовоспалительный, иммуностимулирующий и антибактериальный эффект.
Лекарственное лечение заключается в антибактериальной терапии, приеме витаминных комплексов, противоаллергических препаратов, успокаивающих средств.
Тяжелые формы заболевания, например, крупнобляшечный парапсориаз, лечатся глюкокортикостероидами и цитостатиками.
Записаться на консультацию к дерматологам ЕМС можно по телефону +7 495 933 66 55.
Источник
