Псориаз симптомы причина заболевания псориазом
Псориаз (в переводе с греческого «psora» – «болезнь кожи, струпья») – хроническая патология неинфекционной природы, известная еще как чешуйчатый лишай, которая поражает в основном области кожи на коленных и локтевых суставах, внизу спины и на голове. Встречается и псориаз суставов, костей, ногтей, наружных половых и внутренних органов, но эти формы диагностируются достаточно редко. Патологию излечить сложно, поэтому при появлении первых симптомов, красных высыпаний необходимо срочно обратиться к врачу.
Симптомы
Стеариновое пятно
Первый признак псориаза, входящий в триаду симптомов патологии. Характеризуется усилением шелушения после скобления пораженной поверхности шпателем. Со временем отмечается отделение от папул серебристо-белых чешуек. Их удаление не представляет труда, так как они становятся рыхлыми и слабо держатся на псориатической папуле. Поверхность новообразований (высыпаний) белеет, а частицы осыпаются и напоминают стружку.
Первый феномен триады объясняется развитием паракератоза (неправильного функционирования эпителия, которое приводит к нарушению формирования ороговевшего слоя). Для борьбы с отклонениями на начальной стадии применяют местные негормональные средства (кремы, мази).
Терминальная пленка
Характеризуется снятием с папул тонкого слоя ткани, имеющего блестящую структуру и внешне похожего на полиэтилен. Он легко отделяется при любом воздействии (давление, трение и так далее) после удаления засохших чешуек. Терминальная пленка – это последний слой, который удаляется с кожного покрова. Дальнейшее соскабливание приводит к последнему этапу триады – капельному кровотечению.
Терминальная пленка – это последний слой, который удаляется с кожного покрова. Дальнейшее соскабливание приводит к последнему этапу триады – капельному кровотечению.
На этой стадии используют лечебные травяные ванны, препараты с противоаллергическим эффектом, мази на природной основе (без кортикостероидов и гормонов).
Точечное кровотечение
После снятия терминальной пленки на пораженном месте кожи возникает капельное кровотечение (симптом Ауспица или «кровавая роса») и отмечается ускоренный рост новообразований, которые иногда достигают размера горошины и называются лентикулярными. В некоторых случаях папулы увеличиваются до диаметра небольшой монеты и дифференцируются, как нуммулярные. При прогрессировании болезни их рост усиливается и при соединении формируются псориатические бляшки.
Для лечения применяют ретиноиды, иммуномодуляторы, противовоспалительные препараты, физиопроцедуры.
Прочие
Распознать заболевание можно и по другим характерным признакам, основными из которых являются 4:
Как выглядит
В большинстве случаев начало патологии незаметно: на ранней стадии псориаз поражает маленькие области кожи, в основном – на сгибах конечностей, голове и вдоль линии роста волос.
Внимание! Начинающие проявления возникают на месте постоянного механического раздражения кожного покрова, например, где одежда натирает и давит.
Общие симптомы:
- зуд;
- чрезмерная сухость кожи;
- шелушение патологических элементов;
- общее ухудшение самочувствия (слабость, вялость, повышение температуры).
Выделяют 3 стадии развития патологических папул:
Признаки болезни в зависимости от типов:
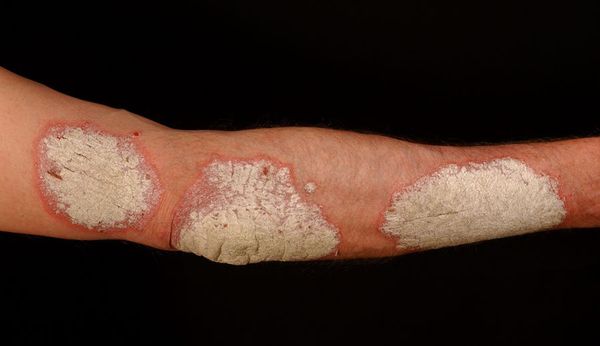
- Бляшковидный (обыкновенный или вульгарный). Самый распространенный вид патологии. На различных местах тела (чаще на локтях, коленях, голове) возникают овальные или округлые бляшки красного оттенка, сверху покрытые серебристо-белыми чешуйками.

- Себорейный. В основном возникает на волосистой части головы. Проявляется шелушением и зудом, распространяется на зону за ушами и кожу вдоль линии роста волос.

- Пустулезный тип считается наиболее тяжелой формой, развивается быстро и поражает большие участки кожного покрова. На теле появляются болезненные высыпания, которые сопровождаются местным повышением температуры, слабостью, головной болью, диареей. В местах поражения вскоре образуются пузырьки, заполненные экссудатом. В дальнейшем пятна прогрессируют, сливаются между собой, формируя большие поражения на теле.

- Интертригинозный. Характерен для детей, сопровождается появлением ярко-красных папул, с незначительным шелушением (его может и не быть).

- Экссудативный. Пораженные места кожи не только шелушатся, но и мокнут, на поверхности бляшек образуются корочки желтоватого цвета.

- Псориатическая эритродермия. По всему телу наблюдаются бляшки красного цвета с серебристыми, желтыми или белыми чешуйками. Сопровождается увеличением лимфатических узлов, повышением температуры тела. В дальнейшем образования сливаются в большие пятна, которые вызывают раздражение и зуд.

- Псориатический артрит. Сопровождается «суставным синдромом», при котором поражается кожный покров в области суставов (на запястьях, фалангах пальцев, позвоночнике и так далее) и если своевременно не принять меры, то заболевание поражает суставы.

- Каплевидный сопровождается обильными высыпаниями, состоящими из множества мелких бляшек. При этом папулы имеют форму капель, их цвет – от ярко-красного до лилового.

- Точечный. Характеризуется образованием на различных областях тела небольших пятен, напоминающих точки, шелушение дермы может отсутствовать.

- Рупиоидный. Один из типов застарелого псориаза. На образованиях появляются корки, они становятся выше, принимая форму конуса.

- Застарелый проявляется крупными папулами, которые не проходят долгое время, иногда на них образуются папилломы и бородавки.

- Псориатическая онихия приводит к деформации ногтей, возникновению желто-бурых пятен под ними.

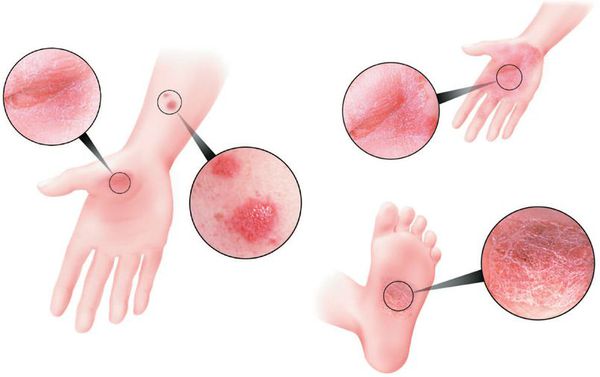
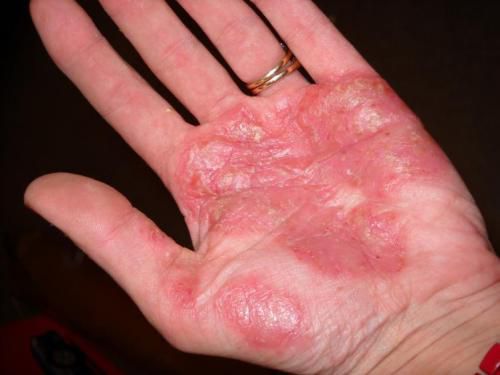
- Ладонно-подошвенный. Появляется на ладонях и подошвах. Основные симптомы – утолщение кожи, сухость, трещины.

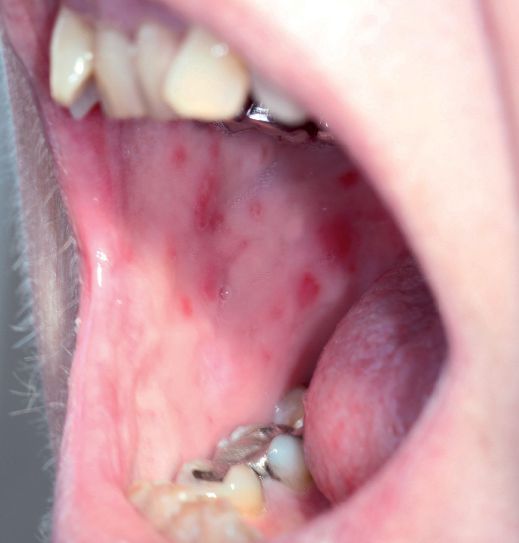
- Псориаз слизистых оболочек затрагивает ротовую полость и провоцирует возникновение бляшек на слизистой.

Локализация псориаза
Руки
В большинстве случаев высыпания появляются на поверхности локтей или между пальцами. Реже папулы отмечаются на предплечье.
Внимание! Для рук характерна бляшечная форма патологии, но встречаются и другие. Ее признак – маленькие пятнышки красного оттенка, быстро покрывающиеся белыми чешуйками, пораженная кожа грубеет.
Ноги
Псориатические образования в основном возникают на ногах в области коленей, но не исключено их формирование и на других участках ног.
Первая сыпь единичная и небольшая с четким контуром, но рыхлая, воспаленная и сильно шелушится. Такие точечные папулы быстро распространяются, формируя конгломераты.
Голова
Часто развивается на фоне себореи, затрагивает линию роста волос, образуя так называемую псориатическую корону. Кожные формирования постепенно разрастаются и распространяются по всей поверхности, напоминая перхоть. Эта локализация встречается достаточно часто, реже сыпь появляется на ушах или за ними.
Ногти
Ногтевая пластина может поражаться по типу:
Тело
Обычно проявляется характерными папулами, которые сливаются между собой. Чаще встречается псориаз на спине, реже на шее, животе, бедрах, образования могут быть каплевидной, точечной и бляшкообразной формы.
Лицо
Поражается редко, высыпания находятся в носогубных складках, в области висков и бровей, вокруг глаз. Редко патология затрагивает кайму губ, сыпь напоминает герпес.
Ладони и стопы
Поражаются одновременно обе зоны, но отмечались случаи, когда патология развивалась только на стопах или ладонях. На подошвах болезнь часто сочетается с грибковой патологией, что значительно затрудняет диагностику и терапию.
Этот вид псориаза разделяют на 3 типа:
- Папулезно-бляшечный – образования плотные, не выступают над кожным покровом, чешуйки от бляшки отделить сложно. Сыпь возникает в краевых областях, сопровождается отеком и кератозом.
- Псориатическая мозоль – круглой формы плотные папулы, состоящие из ороговевшего эпидермиса. Слой кожи постепенно утолщается и грубеет. В результате она легко травмируется, возникают трещины. Покраснения практически нет, размеры наростов от 2-3 миллиметров до 2-3 сантиметров.
- Везикулезно-пустулезная – проявляется в виде серозно-гнойных папул. В диаметре пузырьки достигают 2 миллиметров, склонны к соединению.
Суставы
Патология способна поражать суставы человека, что ведет к изменению структуры их тканей, что при прогрессировании влечет болезненность и деформацию. Внешние симптомы: на кожном покрове появляется сыпь красноватого цвета. Внутренние признаки – суставы болят, особенно во время сна, ощущается скованность движения, отечность.
Важно! Сначала псориаз поражает мелкие суставы стоп и кистей, далее распространяется на коленные и локтевые, а на запущенной стадии страдают уже межпозвоночные суставы.
Чешется или нет
В большинстве случаев псориатическое заболевание сопровождает зуд различной степени интенсивности, иногда чешутся не только пятна, но и все тело. На начальной стадии зуд легкий, постепенно усиливаясь.
Степень интенсивности зависит и от месторасположения патологии. Например, псориаз на голове чешется сильно, при этом кожный покров шелушится и отпадает крупными хлопьями, по размеру крупнее обычной перхоти. На стационарной стадии зуд уменьшается, часто сменяется жжением. Во время ремиссии все основные симптомы проявляются слабо.
Зуд усиливается при:
- рецидиве;
- смене климата;
- общей интоксикации;
- заболеваниях органов пищеварительного тракта;
- присоединении чесотки, аллергии;
- ВИЧ-инфекциях.
Сильно чешется кожный покров после употребления кофе, спиртных напитков, пряной и острой пищи, шоколада и других аллергенов.
Как отличить
От экземы
- Характер сыпи. При экземе образуются волдыри или пузырьки, наполненные жидкостью, которая периодически сочится. Для псориаза характерно появление сухих чешуйчатых папул, при удалении которых проступает кровь.
- Кожный зуд. От экземы тело чешется сильнее, чем при псориатической патологии.
- Цвет. При псориазе чешуйки имеют серебристый оттенок, а при экземе пораженные места приобретают ярко-красный или алый цвет.
- Больные области. Экзема поражает мягкие, чувствительные участки кожного покрова, подмышки и паховую область. Для псориаза характерна сыпь на грубых, твердых и толстых слоях кожи (колени, локти, голова и другие).
- Причины болезни. Псориаз часто вызывают нейрогенные факторы, а экзему – аллергия и сбои в работе организма.
- Особенности при высыпаниях на руках. При псориазе на ногтевой пластине формируются ямки, а экзема схожа с грибковой инфекцией.
От себорейного дерматита
Клинические проявления заболеваний похожие, но есть несколько особенностей, по которым можно их различить:
- для псориаза характерен нездоровый блеск кожных покровов и кровянистые трещины, а при себорейном дерматите такого не наблюдается;
- дерматит, в отличие от псориаза, не сопровождается огрубением кожи и ее сильной сухостью;
- при псориазе чешуйки серебристого цвета, а себорея – желтого или белого;
- себорейные чешуйки легко удаляются, а псориатические – нет;
- дерматит чаще наблюдается на местах скопления сальных желез, а чешуйная болезнь – по всему телу;
- псориаз волосистой части головы заметно выступает за область роста волос, а себорейная патология не пересекает этой линии;
- площадь поражения чешуйчатым лишаем значительно больше, чем у дерматита.
От грибка
- Псориаз появляется при наличии нескольких провоцирующих факторов, например, наследственность, механическое повреждение кожного покрова, сбои в работе иммунной системы и так далее. Возбудителем второго заболевания является только споры паразитических грибов.
- Псориатическая патология не заразна, она не передается ни воздушно-капельным, ни половым путем, ни через касания.
Внимание! Грибок (онихомикоз) поражает при любом контакте, в том числе в общественных местах – сауна, бассейн, тренажерные залы и так далее. Передается от животных и людей.
- При псориазе головы структура волос не меняется, грибковая болезнь же приводит к ломкости, сухости и их выпадению.
- В отличие от чешуйчатого лишая, онихомикоз ног, стоп сопровождается неприятным запахом.
- При поражении чешуйчатым лишаем ногтей структура их изменяется уже на начальной стадии, а при грибке длительное время структура и цвет ногтевых пластин не изменяются.
От розового лишая
Отличительным признаком псориаза является «псориатическая триада». Заболевание нарастает постепенно и проходит 3 стадии. Розовый лишай (питириаз) развивается быстро и постоянно прогрессирует. Кроме того, питириаз является заразной болезнью, а чешуйчатый лишай – нет.
От нейродермита
- Атопический дерматит (нейродермит) имеет аллергическое происхождение и провоцируется определенным веществом, например, пыльцой растения, продуктами питания, шерстью животных и так далее. Причины появления псориаза другие (наследственность, сниженный иммунитет, психосоматика, механическое повреждение кожного покрова и так далее).
- При нейродермите кожа высыхает и становится грубой, а при псориазе покрывается чешуйками и кровоточит.
- Бляшки при дерматите состоят из отдельных маленьких элементов, в случае с лишаем – папулы однородны и покрыты серебристыми чешуйками.
- Цвет высыпаний при псориазе намного ярче, чем при нейродермите.
От подагры
Разница между подагрическим и псориатическим артритом кроется в причине развития. Подагра возникает из-за отложения кристаллов мочевой кислоты в хрящевой ткани суставов. Отклонение от нормы могут спровоцировать: артериальная гипертензия, ожирение, прием мочегонных препаратов, употребление алкоголя и так далее.
Симптомы псориаза и подагры схожи – это сильная боль в ночное время, скованность в движениях, покраснения и отек в области поражения. Однако при псориазе в большинстве случаев сначала появляются характерные высыпания красного цвета, а затем болевые ощущения.
Другие отличительные симптомы подагрического артрита:
- наличие белых узелков в области пораженного сустава;
- признаки образования камней в почках (боли в пояснице, примеси крови в моче и другие).
Источник
Дата публикации 30 июля 2018Обновлено 22 сентября 2020
Определение болезни. Причины заболевания
Псориаз — это хроническое заболевание, поражающее кожу, а иногда ногти, суставы и внутренние органы, проявляющееся в виде розово-красных высыпаний (папул), возвышающихся над поверхностью кожи и покрытых серебристыми чешуйками, которые легко отслаиваются при шелушении. Псориатические папулы могут сливаться в более крупные бляшки.[1] Одним из типичных проявлений заболевания является зуд. При обширной форме псориаза может возникнуть псориатический артрит. Довольно часто псориаз ассоциируется с импотенцией, ускоренным семяизвержением и синдромом Рейтера.[2]
Причины возникновения псориаза всё ещё однозначно не выявлены. К ним относятся:
- микробный фактор (различные виды грибка, микоплазмы);
- нервно-психическая травма (стресс);
- эндокринные заболевания (сахарный диабет, болезни щитовидной железы);
- очаги хронической инфекции (особенно стрептококковой);
- иммунодефицитные состояния;
- нарушения обмена веществ (липидного, белкового);
- травмы кожи;
- травмы суставов.
Многие исследователи обращают внимание на семейный характер псориаза и признают его генетическую природу. Считается, что существование болезни, передающееся из поколения в поколение, обусловлено генетической предрасположенностью человека. Однако чем объяснить возникновение болезни у кого-то из супружеской пары после того, как они создали семью? На самом же деле наследуются предрасположенность к псориазу.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы псориаза
Чаще псориатические бляшки возникают на коже разгибательных поверхностей нижних и верхних конечностей, груди, живота, спины, волосистой части головы, но при прогрессировании заболевания они могут появиться в любых других, самых неожиданных местах покрова.

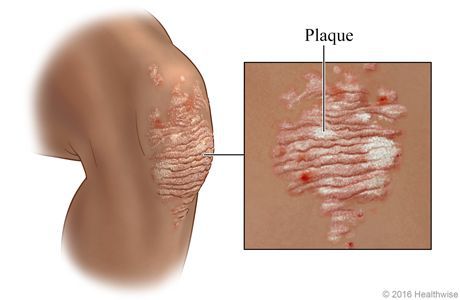
Вначале папулы имеют размер 3-5 мм, цвет ярко-розовый. Постепенно увеличиваясь в размерах, они покрываются серебристыми чешуйками и сливаются в более крупные образования, именуемые бляшками.[4]
Свежие элементы папул, как правило, яркого цвета, вплоть до красного, “старые” — более блёклые. На начальной стадии псориаза краевая зона папулы остаётся свободной от шелушения и представляет собой гиперемическую кайму — венчик роста (ободок Пильнова).[10]
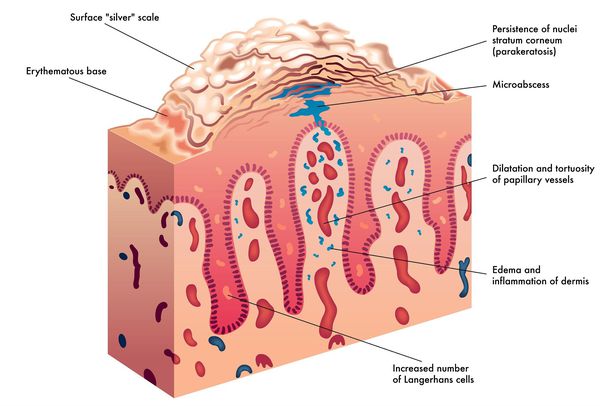
Очень важным характерным признаком псориаза, помогающим при дифференциальной диагностике (отличие от других кожных заболеваний), является триада Ауспитца, которую можно наблюдать при поскабливании поверхности папулы острым предметом:
- наслоение большого количества серебристо-белых чешуек, при соскабливании которых возникает некоторое сходство со стеариновым пятном — феномен стеаринового пятна;
- благодаря отсутствию связывающих элементов между шиповатым и роговым слоем после соскабливания нижние слои роговых пластинок отделяются подобно плёнке, открывая экссудированную поверхность, выполненную шиповатым слоем — симптом псориатической (терминальной) плёнки;

- если продолжить соскабливание, плёнка разрушится, обнажив поверхностно расположенные капилляры, проявляющиеся в виде мелких кровяных точек — феномен кровяной росы.[6]

Клинические разновидности псориаза:
- Пятнистый псориаз — представлен бледно-розовыми слабо инфильтрированными пятнами. Напоминает токсидермию.
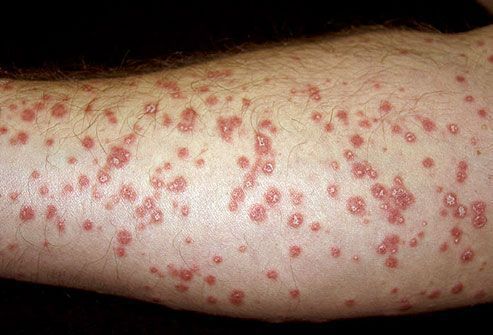
- Раздражённый псориаз — возникает в связи с воздействием на кожу агрессивных факторов внешней среды (солнечный свет, холод, жара) и лекарственных препаратов раздражающего действия. Окрас бляшки становятся более интенсивным, они увеличиваются в размерах, сильнее возвышаются над поверхностью кожи, формируется гиперемический пояс по периферии.

- Себорейный псориаз — часто развивается у больных себореей. Клиническая картина очень похожа на себорейную экзему.

- Экссудативный псориаз — встречается довольно часто. Возникает по причине избыточного выделения воспалительной жидкости (экссудата). Он пропитывает скопления чешуек, превращая их в чешуекорки.
- Псориаз ладоней и подошв — представлен либо обычными бляшками и папулами, либо гиперкератозными образованиями, симулирующими мозоли и омозолелости.
- Фолликулярный псориаз — редко встречающаяся форма болезни. Высыпания состоят из милиарных узелков белого цвета с воронкообразным вдавлением в центре.

- Псориаз слизистых оболочек: редко встречающаяся форма заболевания. Возникает на слизистой оболочке рта и мочевого пузыря. Проявляется в виде участков серо-белого цвета с гиперемической каймой по периферии.[10]
Патогенез псориаза
Дерматоз представляет собой наиболее распространённый Т-клеточно-опосредованный воспалительный процесс, следствием которого является ускоренная патологическая пролиферация кератиноцитов (разрастание основных клеток эпидермиса), запускаемая цитокинами иммунокомпетентных клеток.[15]
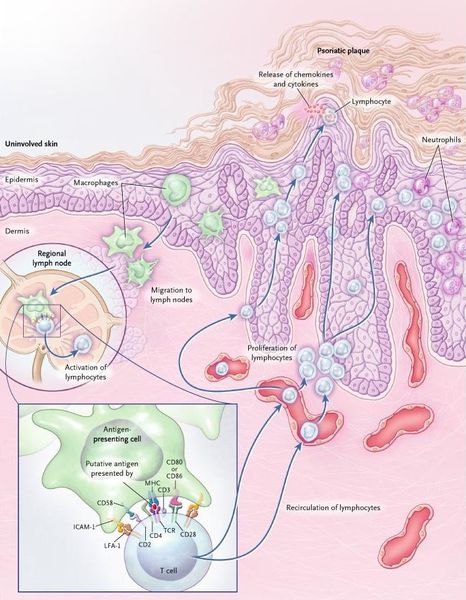
Псориаз — хроническое воспалительное заболевание, протекающее с участием микробных возбудителей, имеющих тропность (привязанность) к кожной ткани. Всё, что происходит в коже под воздействием возбудителя — классическая воспалительная реакция по принципу Tumor (бугор, отёк), Rubor (покраснение), Dolor (боль), Calor (жар, повышенная температура), et Functia laesa (нарушенная функция). Покраснение и утолщение кожных покровов в местах поражения, зуд, повышенная кератинизация с последующим образованием чешуек — всё это проявления воспалительного процесса, защитная реакция организма, направленная на борьбу с микробным возбудителем, где без своевременной помощи извне организм часто терпит поражение.

Некоторые учёные придерживаются теории генетической предрасположенности к нарушению процессов деления клеток посредством усиления дифференцировки и кератинизации с последующей их пролиферацией и появлением большого числа не полностью ороговевших эпителиоцитов. Но эта теория нисколько не противоречит вышеизложенной микробной.
Классификация и стадии развития псориаза
Общепринятой классификации псориаза нет.
Традиционно выделяют четыре типа псориаза:
- вульгарный псориаз (себорейный, фолликулярный, бородавчатый, эксссудативный, буллёзный, псориаз ладоней и подошв, псориаз слизистых);
- пустулёзный псориаз;
- псориатическую эритродермию;
- псориатический артрит.[2]
По МКБ-10 выделяют:
- L40.0 Псориаз обыкновенный (монетовидный и бляшечный псориаз);
- L40.1 Генерализованный пустулёзный псориаз (импетиго герпетиформное, болезнь Цумбуша);
- L40.2 Акродерматит стойкий;
- L40.3 Пустулёз ладонный и подошвенный;
- L40.4 Псориаз каплевидный;
- L40.5 Псориаз артропатический;
- L40.8 Другой псориаз;
- L40.9 Псориаз неуточнённый.[21]
Осложнения псориаза
Из-за отсутствия своевременного и грамотного лечения псориаз начинает оказывать отрицательное влияние на жизненно важные органы и системы: суставы, сердце, почки, нервную систему. Эти состояния могут привести к инвалидности и даже стать причиной смерти человека.
Чаще всего врачи сталкиваются с таким осложнением, как псориатический артрит (ПА). Он возникает в результате воспалительных изменений в суставах.

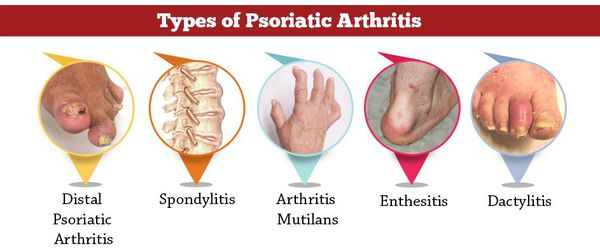
Больше всего страдают суставы кистей, запястий, ступней, коленей. Со временем болезнь может перейти на тазобедренные, плечевые суставы, и суставы позвоночника. При дальнейшем прогрессировании вблизи поражённых суставов начинают болеть мышцы тела. Больные жалуются на скованность движений, особенно в утренние часы, часто у этих людей наблюдается повышенная температура тела в течение всего дня.[14]
Клиническая картина ПА развивается по типу артрита: вначале возникают болевые ощущения, затем появляется отёчность, скованность и ограничение подвижности. Для ПА характерен патогномоничный симптом — палец-сосиска, связанный с поражением всех межфаланговых поверхностей.

ПА является наиболее тяжёлой формой заболевания, так как нередко становится причиной инвалидности.[16]
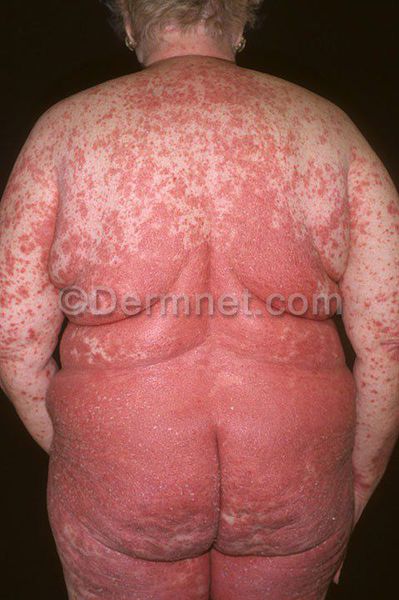
Чуть реже встречается псориатическая эритродермия. Это состояние возникает при полном поражении кожи. Больных беспокоит зуд и жжение, сильная реакция кожи на смену температуры, обильное шелушение отмерших тканей кожи.
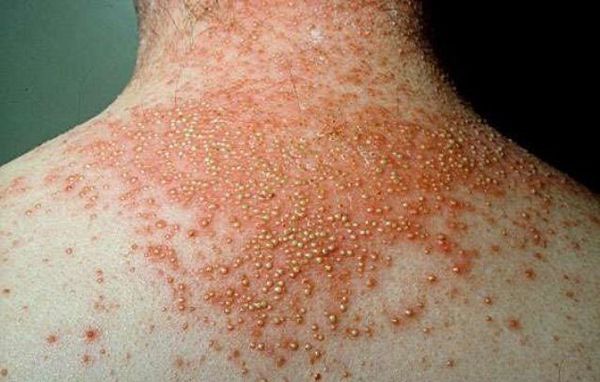
Следующим по частоте возникновения осложнений является пустулёзный псориаз. Это осложнение обусловлено присоединением вторичной инфекции (стафилококков и стрептококков). Клинически это проявляется образованием гнойных элементов в виде возвышающихся над поверхностью кожи образований размером с гречневое зерно, заполненных гноем (пустул). К имеющимся симптомам у больных присоединяется высокая температура и признаки серьёзной интоксикации. Пустулы возникают в разных местах, характеризуются быстрым ростом и тенденцией к слиянию.
Поражения внутренних органов при псориазе в настоящее время встречаются крайне редко. Как правило, им подвержены люди, ведущие асоциальный образ жизни. Чаще всего поражается мочеполовая система: почки (пиелонефрит, гломерулонефрит), слизистая мочевого пузыря (цистит) и мочеиспускательного канала (уретрит). Со стороны сердца псориаз может вызвать поражение митральных клапанов, воспаление сердечной мышцы (миокардит) и наружной оболочки сердца (перикардит). При поражении нервной системы пациенты жалуются на парестезии (ползание мурашек), повышенную раздражительность или депрессию, постоянную усталость, сонливость, апатию.[13]
Диагностика псориаза
Псориаз настолько патогномоничное (узнаваемое) заболевание, что проблем с диагностикой по внешним признакам не возникает. Часто диагноз пациентам можно ставить, что называется, “с порога”. При необходимости врач делает соскоб с поверхности кожи для обнаружения триады Ауспитца.
Кандидатом медицинских наук Терлецким О.В. с соавторами предложена схема диагностики, разработанная на основе данных Американской Ревматологической ассоциации:
- общий анализ крови (с тромбоцитами);
- общий анализ мочи;
- биохимический анализ крови;
- острофазные реакции (СК, РФ, СРБ);
- иммуноглобулины (А, G, М, Е);
- реакция связывания комплеменста (РСК) с гонококковым антигеном, РСК с хламидийным антигеном;
- реакции Райта и Хаддльсона;
- коагулограмма;
- анализ крови на боррелиоз и токсоплазмоз (по показаниям);
- анализ крови на HLA.[1]
Но поскольку существует множество болезней, протекающих под маской псориаза, возникает необходимость проведения дифференциальной диагностики между папулёзным сифилидом, синдромом Рейтера, нейродермитом, розовым лишаем, системной красной волчанкой и себорейной экземой.[7] Для этой цели используют:
- биопсию (отщипывание кусочка кожи с последующим гистологическим исследованием);
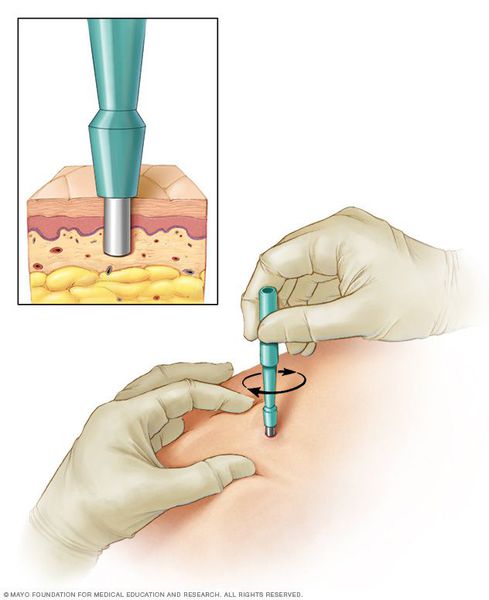
- лабораторную диагностику (часто применяется для разграничения псориаза и папулёзного сифилида);
- исследования крови на другие скрытые инфекции для более качественного подбора антибиотиков.
Инструментальные методы диагностики преимущественно используются при осложнённых формах псориаза, выражающихся в поражении суставов (рентген суставов) и внутренних органов (УЗИ сердца, почек, мочевого пузыря).[2]
Лечение псориаза
Несмотря на то, что псориаз является упорно рецидивирующим заболеванием, от него можно полностью избавиться при условии своевременного обращения к врачу-дерматологу, который сможет выявить истинные причины возникновения болезни.
За последнее десятилетие появилось много этиотропных и патогенетических препаратов как системного, так и местного действия. Очень хорошо зарекомендовали себя препараты, взаимодействующие между собой при помощи химических сигналов (цитокинов), устраняющие повышенную пролиферацию креатиноцитов кожи.[9]
Для достижения этой цели коллективом кафедры дерматовенерологии МАПО СПб в 1994 году был внедрён метод лечения псориаза с применением УФО крови (фотомодификации крови ультрафиолетом).
О способности солнечного света благотворно влиять на кожу при многочисленных болезнях, в том числе и псориазе, было известно с незапамятных времён. В начале ХХ века группа немецких учёных предположила: поскольку ультрафиолет оказывает лечебный эффект, воздействуя на открытую кожу, то, вероятно, этот же эффект будет возникать и при воздействии ультрафиолета на кровь. Кровь — это тоже ткань, которая связывает органы и системы в единое целое. Первый документально подтверждённый сеанс применения УФО на кровь был проведён в 1924 году в Германии: результат превзошёл самые смелые ожидания.
Потрясающий лечебный эффект ультрафиолетовых лучей на кровь связан с возникновением глубоких структурных изменений на молекулярно-атомном уровне, которые улавливаются иммунокомпетентными органами (печень, селезёнка, костный мозг, лимфоидная ткань). Данные изменения расцениваются этими органами как сигнал тревоги, в связи с чем в этих органах в десятки раз повышается количество продуцируемых иммунных комплексов. Таким образом, ультрафиолет является своеобразным “кнутом”, принуждающим организм резко повысить защитные силы для борьбы с болезнью.
Также стоит отметить эффект размуровывающей терапии ультрафиолета (РТ-эффект). Этот метод лечения очень важен, учитывая хронический характер псориаза, сопряжённого с многочисленными осложнениями внутренних органов, вызванных разнообразными микробными возбудителями. Чем дольше микробы находятся в организме, тем шире становится их ареал обитания. Стремясь укрепить свою «юрисдикцию» над организмом, эти микроскопические безжалостные существа гематогенно и лимфогенно захватывают всё новые и новые анатомические области. Попадая в ткани, они стремятся как можно глубже проникнуть в межклеточные пространства, формируя микроколонии, защищённые шлаками, остатками отмерших искорёженных клеток и лейкоцитарным валом. Это уже не просто убежища, а целые бункера, где они годами могут находиться вне зоны досягаемости для антибиотиков. А недостаток с “продовольственным снабжением” легко компенсируется способностью этих существ входить в состояние анабиоза (нечто среднее между жизнью и смертью). В таких случаях и помогает способность ультрафиолетовых лучей разрушать микробные «убежища», что создаёт благоприятные условия для проникновения в них антибиотиков и других этиотропных препаратов.[8]
Справедливост
