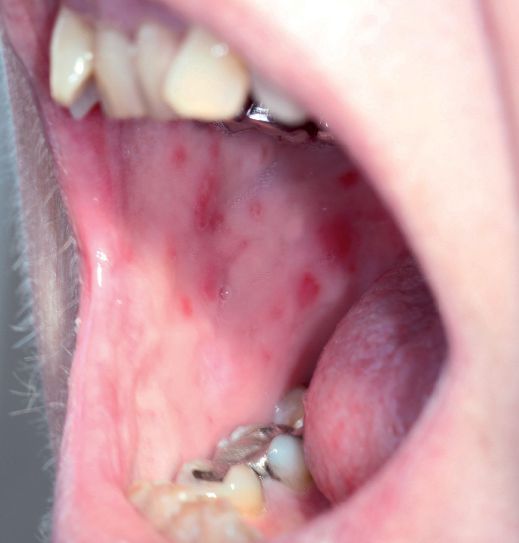
Поражение слизистых при псориазе
Многочисленные исследования механизма развития псориаза позволили углубить понимание разнообразности комплексных нарушений, свидетельствующих о системности процесса. Это послужило основанием говорить о псориазе как о псориатической болезни. Поражение слизистых оболочек, в частности слизистой оболочки рта, в настоящее время является признанным фактом.
Известно появление псориатических проявлений не только в области полости рта, но и на конъюнктиве, на слизистых оболочках половых органов. Высыпания на слизистых оболочках нередко составляют продолжение псориатических проявлений на коже. Псориаз слизистых оболочек, как и псориаз кожи, может иметь несколько разновидностей.
Чаще псориаз кожи и слизистых оболочек протекает синхронно, начинается и регрессирует одновременно. Наиболее распространенной локализацией у больных вульгарным псориазом является поражение слизистой оболочки щек, красной каймы губ и языка. Характерно наличие воспалительных элементов округлой, овальной или неправильной формы, слегка выступающих над окружающей слизистой оболочкой.
Границы проявлений четкие, часто резко ограниченные. Сыпь имеет сливной характер. Вокруг такого очага всегда наблюдается розовый отечный бордюр. На поверхности очагов возможно образование рыхлого беловато-серого налета, но чаще наблюдается эритематозная воспаленная поверхность, слегка отечная с незначительной эксфолиацией (отслоением) эпителия по типу шелушения.
У больных распространенным псориазом в прогрессирующей стадии или экссудативной разновидностью болезни, а чаще у больных с псориатической эритродермией наблюдается поражение красной каймы губ. Процесс характеризуется зоной воспаления в виде ленты, идущей от одного угла рта до другого. Красная кайма в этом месте покрасневшая и отечная, нередко инфильтрированная, с поперечно расположенными трещинами и мелкими чешуйко-корочками. Наиболее резко выражены пятнистая отечность и покраснение в зоне Клейна (по линии смыкания губ).
Процесс может локализоваться на одной (чаще нижней) губе, но может быть и на обеих губах. Псориатические высыпания на слизистой оболочке рта иногда сопровождаются жжением, но чаще протекают без каких-либо ощущений. В области половых органов псориатическая сыпь чаще формируется у мужчин на внутреннем листке крайней плоти, а у женщин локализуется в области переходной складки больших и малых половых губ.
В отличие от поражений на слизистой оболочке рта, при этой локализации четко определяются характерные симптомы псориатического процесса. Обычно видны розовые округлые папулы с четкими границами, склонные к слиянию и с наличием наслоения серовато-белых чешуек или чешуйко-корок, легко отторгающихся при поскабливании.
Поражение слизистых оболочек у больных пустулезным псориазом наблюдается постоянно. Поражение слизистой оболочки полости рта является неотъемлемым признаком пустулезного псориаза. В соответствии со своеобразием кожной сыпи псориатические пустулезные проявления на слизистых оболочках имеют выраженную отечность, серозно-гнойную экссудацию, отличаются частым формированием эрозивно-язвенных элементов.
Дифференциальный диагноз с красным плоским лишаем основывается на имеющейся у больных псориазом характерной розовой окраске сыпи с образованием точечного кровотечения при снятии беловато-серого налета или эксфолиативного (отслаивающегося) эпителия. От лейкоплакии псориаз отличается отсутствием плотных образований, наличием чередования периодов регресса и рецидива высыпаний, а также обнаружением при легком поскабливании точечного кровотечения. Для дифференциальной диагностики имеет значение такой фактор, как синхронность появления и течения высыпаний на коже и слизистых оболочках.
Далее по теме:
- Клиническая картина (псориатическая эритродермия)
- Лечение (мази)
- Клиническая картина (псориаз ногтей)
- Лечение (эфферентные методы терапии)
- Этиология и патогенез, патанатомия (вирусная теория)
- Клиническая картина (атрофическая ониходистрофия)
- Этиология и патогенез, патанатомия (нейрогенная теория)
- Клиническая картина (пустулезный псориаз)
- Этиология и патогенез, патанатомия (обменная теория)
- Клиническая картина (артропатический псориаз)
Источник
Дата публикации 30 июля 2018Обновлено 22 сентября 2020
Определение болезни. Причины заболевания
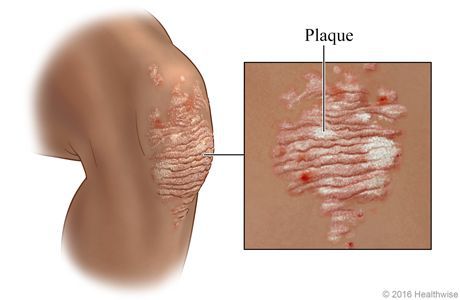
Псориаз — это хроническое заболевание, поражающее кожу, а иногда ногти, суставы и внутренние органы, проявляющееся в виде розово-красных высыпаний (папул), возвышающихся над поверхностью кожи и покрытых серебристыми чешуйками, которые легко отслаиваются при шелушении. Псориатические папулы могут сливаться в более крупные бляшки.[1] Одним из типичных проявлений заболевания является зуд. При обширной форме псориаза может возникнуть псориатический артрит. Довольно часто псориаз ассоциируется с импотенцией, ускоренным семяизвержением и синдромом Рейтера.[2]
Причины возникновения псориаза всё ещё однозначно не выявлены. К ним относятся:
- микробный фактор (различные виды грибка, микоплазмы);
- нервно-психическая травма (стресс);
- эндокринные заболевания (сахарный диабет, болезни щитовидной железы);
- очаги хронической инфекции (особенно стрептококковой);
- иммунодефицитные состояния;
- нарушения обмена веществ (липидного, белкового);
- травмы кожи;
- травмы суставов.
Многие исследователи обращают внимание на семейный характер псориаза и признают его генетическую природу. Считается, что существование болезни, передающееся из поколения в поколение, обусловлено генетической предрасположенностью человека. Однако чем объяснить возникновение болезни у кого-то из супружеской пары после того, как они создали семью? На самом же деле наследуются предрасположенность к псориазу.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы псориаза
Чаще псориатические бляшки возникают на коже разгибательных поверхностей нижних и верхних конечностей, груди, живота, спины, волосистой части головы, но при прогрессировании заболевания они могут появиться в любых других, самых неожиданных местах покрова.

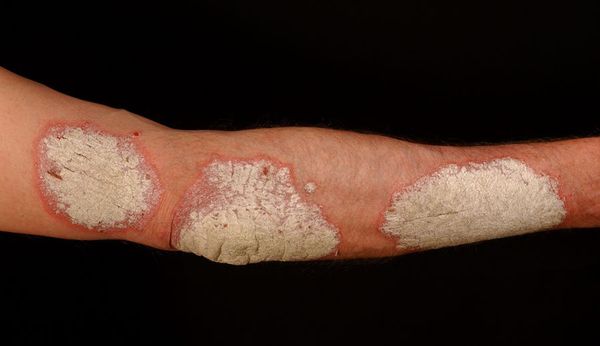
Вначале папулы имеют размер 3-5 мм, цвет ярко-розовый. Постепенно увеличиваясь в размерах, они покрываются серебристыми чешуйками и сливаются в более крупные образования, именуемые бляшками.[4]
Свежие элементы папул, как правило, яркого цвета, вплоть до красного, “старые” — более блёклые. На начальной стадии псориаза краевая зона папулы остаётся свободной от шелушения и представляет собой гиперемическую кайму — венчик роста (ободок Пильнова).[10]
Очень важным характерным признаком псориаза, помогающим при дифференциальной диагностике (отличие от других кожных заболеваний), является триада Ауспитца, которую можно наблюдать при поскабливании поверхности папулы острым предметом:
- наслоение большого количества серебристо-белых чешуек, при соскабливании которых возникает некоторое сходство со стеариновым пятном — феномен стеаринового пятна;
- благодаря отсутствию связывающих элементов между шиповатым и роговым слоем после соскабливания нижние слои роговых пластинок отделяются подобно плёнке, открывая экссудированную поверхность, выполненную шиповатым слоем — симптом псориатической (терминальной) плёнки;

- если продолжить соскабливание, плёнка разрушится, обнажив поверхностно расположенные капилляры, проявляющиеся в виде мелких кровяных точек — феномен кровяной росы.[6]

Клинические разновидности псориаза:
- Пятнистый псориаз — представлен бледно-розовыми слабо инфильтрированными пятнами. Напоминает токсидермию.
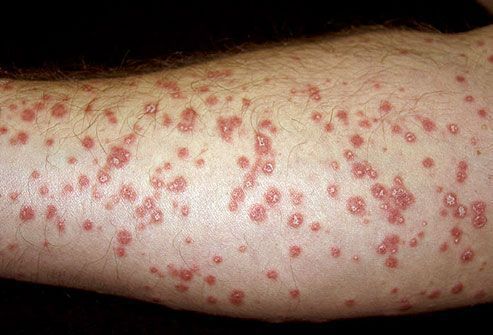
- Раздражённый псориаз — возникает в связи с воздействием на кожу агрессивных факторов внешней среды (солнечный свет, холод, жара) и лекарственных препаратов раздражающего действия. Окрас бляшки становятся более интенсивным, они увеличиваются в размерах, сильнее возвышаются над поверхностью кожи, формируется гиперемический пояс по периферии.

- Себорейный псориаз — часто развивается у больных себореей. Клиническая картина очень похожа на себорейную экзему.

- Экссудативный псориаз — встречается довольно часто. Возникает по причине избыточного выделения воспалительной жидкости (экссудата). Он пропитывает скопления чешуек, превращая их в чешуекорки.
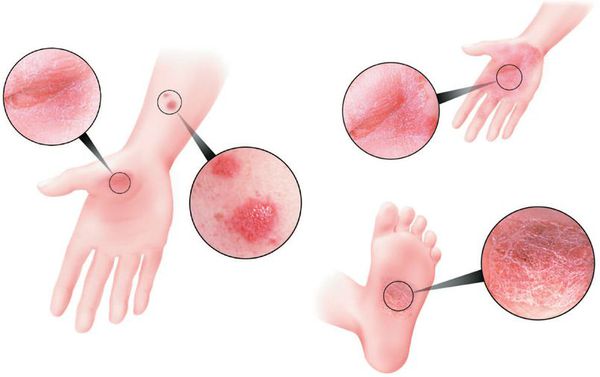
- Псориаз ладоней и подошв — представлен либо обычными бляшками и папулами, либо гиперкератозными образованиями, симулирующими мозоли и омозолелости.
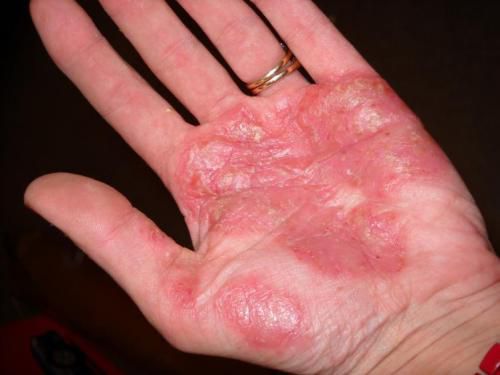
- Фолликулярный псориаз — редко встречающаяся форма болезни. Высыпания состоят из милиарных узелков белого цвета с воронкообразным вдавлением в центре.

- Псориаз слизистых оболочек: редко встречающаяся форма заболевания. Возникает на слизистой оболочке рта и мочевого пузыря. Проявляется в виде участков серо-белого цвета с гиперемической каймой по периферии.[10]
Патогенез псориаза
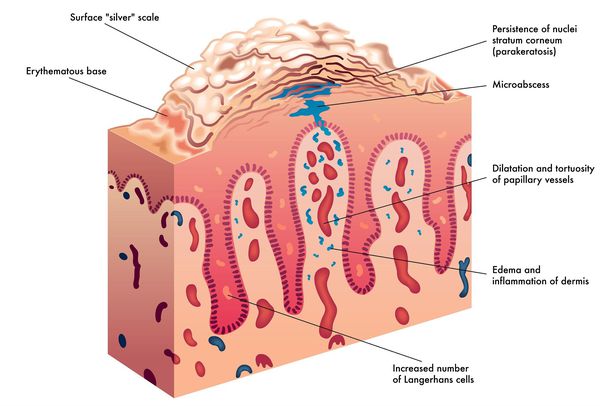
Дерматоз представляет собой наиболее распространённый Т-клеточно-опосредованный воспалительный процесс, следствием которого является ускоренная патологическая пролиферация кератиноцитов (разрастание основных клеток эпидермиса), запускаемая цитокинами иммунокомпетентных клеток.[15]
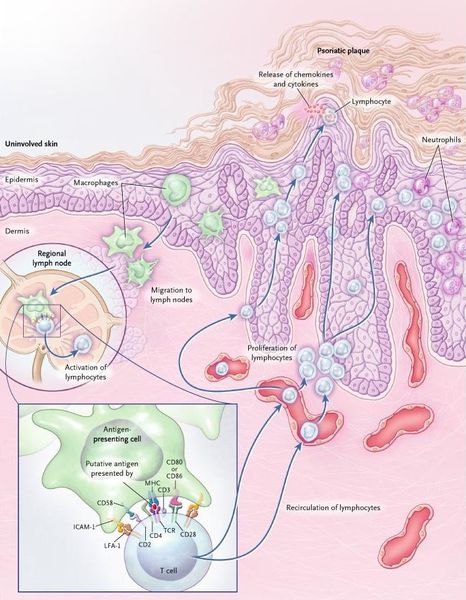
Псориаз — хроническое воспалительное заболевание, протекающее с участием микробных возбудителей, имеющих тропность (привязанность) к кожной ткани. Всё, что происходит в коже под воздействием возбудителя — классическая воспалительная реакция по принципу Tumor (бугор, отёк), Rubor (покраснение), Dolor (боль), Calor (жар, повышенная температура), et Functia laesa (нарушенная функция). Покраснение и утолщение кожных покровов в местах поражения, зуд, повышенная кератинизация с последующим образованием чешуек — всё это проявления воспалительного процесса, защитная реакция организма, направленная на борьбу с микробным возбудителем, где без своевременной помощи извне организм часто терпит поражение.

Некоторые учёные придерживаются теории генетической предрасположенности к нарушению процессов деления клеток посредством усиления дифференцировки и кератинизации с последующей их пролиферацией и появлением большого числа не полностью ороговевших эпителиоцитов. Но эта теория нисколько не противоречит вышеизложенной микробной.
Классификация и стадии развития псориаза
Общепринятой классификации псориаза нет.
Традиционно выделяют четыре типа псориаза:
- вульгарный псориаз (себорейный, фолликулярный, бородавчатый, эксссудативный, буллёзный, псориаз ладоней и подошв, псориаз слизистых);
- пустулёзный псориаз;
- псориатическую эритродермию;
- псориатический артрит.[2]
По МКБ-10 выделяют:
- L40.0 Псориаз обыкновенный (монетовидный и бляшечный псориаз);
- L40.1 Генерализованный пустулёзный псориаз (импетиго герпетиформное, болезнь Цумбуша);
- L40.2 Акродерматит стойкий;
- L40.3 Пустулёз ладонный и подошвенный;
- L40.4 Псориаз каплевидный;
- L40.5 Псориаз артропатический;
- L40.8 Другой псориаз;
- L40.9 Псориаз неуточнённый.[21]
Осложнения псориаза
Из-за отсутствия своевременного и грамотного лечения псориаз начинает оказывать отрицательное влияние на жизненно важные органы и системы: суставы, сердце, почки, нервную систему. Эти состояния могут привести к инвалидности и даже стать причиной смерти человека.
Чаще всего врачи сталкиваются с таким осложнением, как псориатический артрит (ПА). Он возникает в результате воспалительных изменений в суставах.

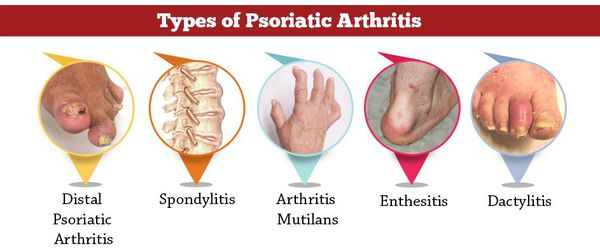
Больше всего страдают суставы кистей, запястий, ступней, коленей. Со временем болезнь может перейти на тазобедренные, плечевые суставы, и суставы позвоночника. При дальнейшем прогрессировании вблизи поражённых суставов начинают болеть мышцы тела. Больные жалуются на скованность движений, особенно в утренние часы, часто у этих людей наблюдается повышенная температура тела в течение всего дня.[14]
Клиническая картина ПА развивается по типу артрита: вначале возникают болевые ощущения, затем появляется отёчность, скованность и ограничение подвижности. Для ПА характерен патогномоничный симптом — палец-сосиска, связанный с поражением всех межфаланговых поверхностей.

ПА является наиболее тяжёлой формой заболевания, так как нередко становится причиной инвалидности.[16]
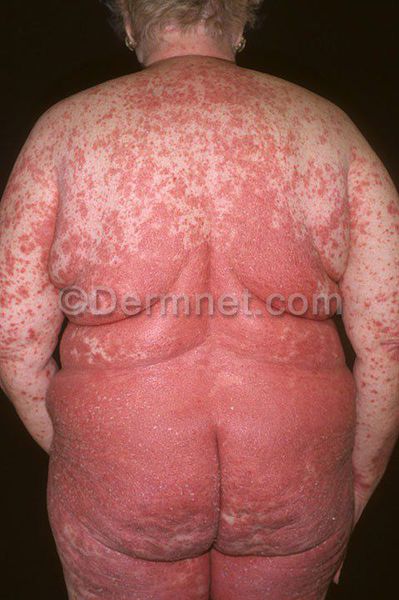
Чуть реже встречается псориатическая эритродермия. Это состояние возникает при полном поражении кожи. Больных беспокоит зуд и жжение, сильная реакция кожи на смену температуры, обильное шелушение отмерших тканей кожи.
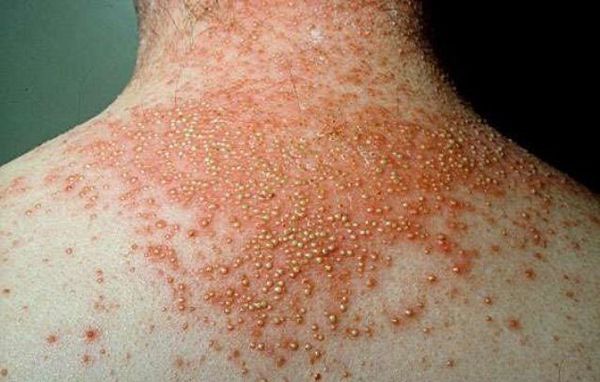
Следующим по частоте возникновения осложнений является пустулёзный псориаз. Это осложнение обусловлено присоединением вторичной инфекции (стафилококков и стрептококков). Клинически это проявляется образованием гнойных элементов в виде возвышающихся над поверхностью кожи образований размером с гречневое зерно, заполненных гноем (пустул). К имеющимся симптомам у больных присоединяется высокая температура и признаки серьёзной интоксикации. Пустулы возникают в разных местах, характеризуются быстрым ростом и тенденцией к слиянию.
Поражения внутренних органов при псориазе в настоящее время встречаются крайне редко. Как правило, им подвержены люди, ведущие асоциальный образ жизни. Чаще всего поражается мочеполовая система: почки (пиелонефрит, гломерулонефрит), слизистая мочевого пузыря (цистит) и мочеиспускательного канала (уретрит). Со стороны сердца псориаз может вызвать поражение митральных клапанов, воспаление сердечной мышцы (миокардит) и наружной оболочки сердца (перикардит). При поражении нервной системы пациенты жалуются на парестезии (ползание мурашек), повышенную раздражительность или депрессию, постоянную усталость, сонливость, апатию.[13]
Диагностика псориаза
Псориаз настолько патогномоничное (узнаваемое) заболевание, что проблем с диагностикой по внешним признакам не возникает. Часто диагноз пациентам можно ставить, что называется, “с порога”. При необходимости врач делает соскоб с поверхности кожи для обнаружения триады Ауспитца.
Кандидатом медицинских наук Терлецким О.В. с соавторами предложена схема диагностики, разработанная на основе данных Американской Ревматологической ассоциации:
- общий анализ крови (с тромбоцитами);
- общий анализ мочи;
- биохимический анализ крови;
- острофазные реакции (СК, РФ, СРБ);
- иммуноглобулины (А, G, М, Е);
- реакция связывания комплеменста (РСК) с гонококковым антигеном, РСК с хламидийным антигеном;
- реакции Райта и Хаддльсона;
- коагулограмма;
- анализ крови на боррелиоз и токсоплазмоз (по показаниям);
- анализ крови на HLA.[1]
Но поскольку существует множество болезней, протекающих под маской псориаза, возникает необходимость проведения дифференциальной диагностики между папулёзным сифилидом, синдромом Рейтера, нейродермитом, розовым лишаем, системной красной волчанкой и себорейной экземой.[7] Для этой цели используют:
- биопсию (отщипывание кусочка кожи с последующим гистологическим исследованием);
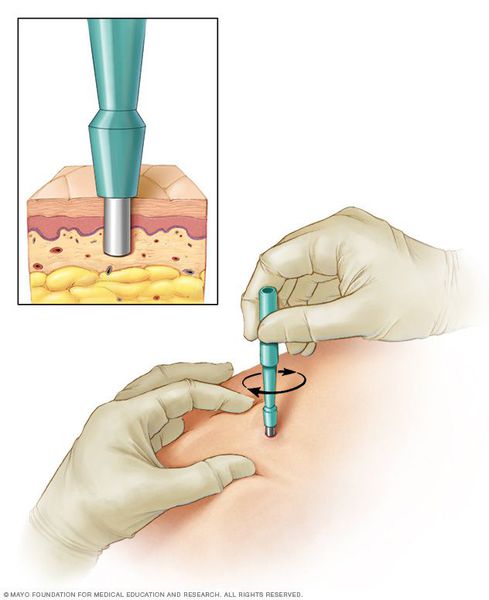
- лабораторную диагностику (часто применяется для разграничения псориаза и папулёзного сифилида);
- исследования крови на другие скрытые инфекции для более качественного подбора антибиотиков.
Инструментальные методы диагностики преимущественно используются при осложнённых формах псориаза, выражающихся в поражении суставов (рентген суставов) и внутренних органов (УЗИ сердца, почек, мочевого пузыря).[2]
Лечение псориаза
Несмотря на то, что псориаз является упорно рецидивирующим заболеванием, от него можно полностью избавиться при условии своевременного обращения к врачу-дерматологу, который сможет выявить истинные причины возникновения болезни.
За последнее десятилетие появилось много этиотропных и патогенетических препаратов как системного, так и местного действия. Очень хорошо зарекомендовали себя препараты, взаимодействующие между собой при помощи химических сигналов (цитокинов), устраняющие повышенную пролиферацию креатиноцитов кожи.[9]
Для достижения этой цели коллективом кафедры дерматовенерологии МАПО СПб в 1994 году был внедрён метод лечения псориаза с применением УФО крови (фотомодификации крови ультрафиолетом).
О способности солнечного света благотворно влиять на кожу при многочисленных болезнях, в том числе и псориазе, было известно с незапамятных времён. В начале ХХ века группа немецких учёных предположила: поскольку ультрафиолет оказывает лечебный эффект, воздействуя на открытую кожу, то, вероятно, этот же эффект будет возникать и при воздействии ультрафиолета на кровь. Кровь — это тоже ткань, которая связывает органы и системы в единое целое. Первый документально подтверждённый сеанс применения УФО на кровь был проведён в 1924 году в Германии: результат превзошёл самые смелые ожидания.
Потрясающий лечебный эффект ультрафиолетовых лучей на кровь связан с возникновением глубоких структурных изменений на молекулярно-атомном уровне, которые улавливаются иммунокомпетентными органами (печень, селезёнка, костный мозг, лимфоидная ткань). Данные изменения расцениваются этими органами как сигнал тревоги, в связи с чем в этих органах в десятки раз повышается количество продуцируемых иммунных комплексов. Таким образом, ультрафиолет является своеобразным “кнутом”, принуждающим организм резко повысить защитные силы для борьбы с болезнью.
Также стоит отметить эффект размуровывающей терапии ультрафиолета (РТ-эффект). Этот метод лечения очень важен, учитывая хронический характер псориаза, сопряжённого с многочисленными осложнениями внутренних органов, вызванных разнообразными микробными возбудителями. Чем дольше микробы находятся в организме, тем шире становится их ареал обитания. Стремясь укрепить свою «юрисдикцию» над организмом, эти микроскопические безжалостные существа гематогенно и лимфогенно захватывают всё новые и новые анатомические области. Попадая в ткани, они стремятся как можно глубже проникнуть в межклеточные пространства, формируя микроколонии, защищённые шлаками, остатками отмерших искорёженных клеток и лейкоцитарным валом. Это уже не просто убежища, а целые бункера, где они годами могут находиться вне зоны досягаемости для антибиотиков. А недостаток с “продовольственным снабжением” легко компенсируется способностью этих существ входить в состояние анабиоза (нечто среднее между жизнью и смертью). В таких случаях и помогает способность ультрафиолетовых лучей разрушать микробные «убежища», что создаёт благоприятные условия для проникновения в них антибиотиков и других этиотропных препаратов.[8]
Справедливости ради нужно отметить, что накожное применение ультрафиолета по-прежнему актуально. Наиболее известным методом лечения, использующий этот принцип, является ПУВА-терапия. Но, по сравнению с УФО крови, этот метод вообще не выдерживает конкуренции. Лечебный эффект длится очень недолго, рецидивы могут наступать спустя две недели после окончания лечения.

Из медикаментозных средств хорошо зарекомендовали себя:
производные витамина А («Неотигазон», «Тигасон»), снижающие скорость созревания кератиноцитов и нормализующие дифференциацию клеток;
иммунодепресанты («Циклоспорин А»), снижающие активность Т-лимфоцитов, способствующих усиленному делению клеток эпидермиса;
препараты для лечения злокачественных опухолей («Метотрексат»), тормозящие размножение и рост нетипичных клеток кожи.[16]
Прогноз. Профилактика
Особых условий для работы больному псориазу обычной формы не требуется, так как клинически заболевание проявляется лишь дефектом кожи. Если человек работает на химическом предприятии, то прибывание на работе необходимо исключить. Однако стоит помнить, что при псориазе могут возникнуть осложнения. При этом чаще всего развивается псориатический артрит, тяжёлые формы которого способны стать причиной ограничения выполнения функциональных обязанностей на производстве и в дальнейшем — к полной инвалидизации.
Псориаз — это не приговор. Если пациент своевременно обратился за квалифицированной помощью к специалисту, который сможет установить реальные причины заболевания и назначит эффективное лечение, то болезнь будет побеждена.
Профилактика псориаза — неотъемлемая часть терапевтических мероприятий по устранению одного из наиболее серьёзных кожных заболеваний. После выздоровлении пациенту необходимо в корне пересмотреть свой образ жизни, исключить вредные привычки, уделить внимание терапии хронических заболеваний других органов, скорректировать питание, включить в ежедневный распорядок прогулки на свежем воздухе и занятия спортом.
Источник
