Инфаркт миокарда и опоясывающий лишай
Автор Руслан Хусаинов На чтение 3 мин. Опубликовано 16.12.2015 23:06
Обновлено 14.07.2016 12:11
Авторы нового исследования пришли к выводу, что опоясывающий лишай, также известный как опоясывающий герпес, связан с такими сердечно-сосудистыми заболеваниями как инфаркт миокарда и ишемический инсульт. Результаты исследования опубликованы в научном журнале PLOS Medicine.
 Опоясывающий лишай может привести к инфаркту и инсульту
Опоясывающий лишай может привести к инфаркту и инсульту
©️DermNet.com.
Опоясывающий лишай является распространенным вирусным заболеванием, поражающим миллионы людей ежегодно и имеющим серьезные последствия. Данный вирус вызывает ветряную оспу и опоясывающий лишай. После перенесения ветряной оспы вирус становится неактивным или дремлющим внутри организма. По истечении многих лет вирус может активироваться и проявиться в виде такой клинической картины как общее недомогание, лихорадка, небольшой зуд, чувство покалывания, резко выраженные жгучие боли в месте будущих высыпаний. Кроме этого, сыпь может сопровождаться длительной болью, которая называется постгерпетическая невралгия.
Опоясывающий лишай может проявиться в любом возрасте, но, как правило, это люди старше 60 лет, те, кто переболел ветряной оспой до 1 года, а также лица с ослабленным иммунитетом. Человек, который имел непосредственный контакт с герпетической сыпью и ранее не болел ветряной оспой (ветрянкой) или не был вакцинирован, может заразиться ветрянкой, но не опоясывающим лишаем. На сегодняшний день наука не знает, почему у некоторых людей вирус активируется.
Острые сердечно-сосудистые заболевания, в том числе ишемический инсульт и инфаркт миокарда, являются основными причинами смертности. Как полагают ученые, острые инфекции приводят к сердечно-сосудистым заболеваниям из-за нарушения функции сосудов, при котором происходит отрыв бляшек от стенок артерий и тем самым увеличивается риск развития тромбов.
Кэролайн Минасян (Caroline Minassian) с соавторами поставили перед собой цель изучить краткосрочные перспективы повышения риска развития инсульта и инфаркта после перенесенного опоясывающего лишая, а также влияние вакцинации.
Из материала исследования известно, что ученые проследили за 42954 пациентов 65 лет и старше, которые имели диагноз опоясывающий лишай и ишемический инсульт, и за 24237 пациентов, который имели диагноз опоясывающий лишай и инфаркт миокарда, в течение 5 лет.
Затем исследователи вычислили вероятность развития инсульта или инфаркта в течение 12 месяцев у пациентов, которые имели опоясывающий лишай, и пациентов, не имеющих данный вирус, с учетом возраста.
Результаты исследования показали, что у тех, кто перенес опоясывающий лишай год назад, в 2, 4 раза был выше риск ишемического инсульта и в 1,7 раз выше вероятность развития инфаркта в первую неделю после появления клинических признаков опоясывающего лишая. Риски постепенно снижаются в течение 6 месяцев после диагностики опоясывающего лишая.
Кроме этого, ученые выяснили, что риск ишемического инсульта и инфаркта миокарда не изменялся в зависимости от того, были ли пациенты вакцинированы против опоясывающего лишая или нет.
В другом исследовании ученые также заявили, что между Herpes zoster и инсультом есть взаимосвязь.
Подробнее в научной статье:
Minassian, Caroline; Thomas, Sara L.; Smeeth, Liam; Douglas, Ian; Brauer, Ruth et al. (2015) Acute Cardiovascular Events after Herpes Zoster: A Self-Controlled Case Series Analysis in Vaccinated and Unvaccinated Older Residents of the United States // PLOS Med — 2015 — vol. 12 (12) — p. e1001919

Источник
Растет количество данных о связи между вирусом herpes zoster с сосудистыми событиями.
Новое исследование показало, что herpes zoster – это независимый фактор риска транзиторной ишемической атаки (ТИА) и инфаркта миокарда (ИМ) у людей всех возрастов в течение 24 лет после первого эпизода опоясывающего лишая.
Вирус также повышает вероятность инсульта, но только у пациентов моложе 40 лет.
«Основной вывод из этого исследования заключается в том, что люди, которые находятся в группе повышенного риска сосудистых событий, должны вакцинироваться для профилактики инфекции herpes zoster, которая сама по себе является серьезной болезнью, а у таких людей может еще и приводить к инсульту», – заявила исследовательница доктор Judith Breuer, профессор вирусологии из Университетского колледжа Лондона.
Не доказано, что вакцина против herpes zoster предотвращает инсульт, но доктор Breuer говорит, что ее сотрудники в этом уверены. Результаты их работы были опубликованы 2 января в издании Neurology. Работа была проведена при поддержке Национального института медицинских исследований, Биомедицинского исследовательского центра UCL, а также Sanofi Pasteur MSD, европейского производителя вакцины против опоясывающего герпеса.
Исследователи использовали базу данных первичной помощи The Health Improvement Network (THIN), которая содержит информацию о более чем 3 миллионах пациентов со всех уголков Соединенного Королевства.
Анализ включал 106 601 случай инфекции herpes zoster, а также 213 202 пациента группы контроля (2:1). Все пациенты были сгруппированы по возрасту и полу. Чтобы не допустить искажения результатов, из анализа были исключены случаи, в которых можно было заподозрить простой герпес.
После введения таких факторов, как пол, возраст, курение, уровень холестерина, наличие гипертензии, диабет, ишемическая болезнь сердца, мерцательная аритмия, эпизоды тромбоза, стеноз сонных артерий и поражения клапанов сердца, исследование показало, что herpes zoster ассоциируется с 15% повышением риска ТИА и 10% повышением риска инфаркта миокарда. ТИА сама по себе была фактором риска инсульта, повышая его вероятность в 7 раз по сравнению с группой контроля (14,32% против 2,07%).
«Мы выяснили связь herpes zoster с инфарктом миокарда и транзиторной ишемической атакой, которая, по сути, является разновидностью инсульта, но мы не выявили статистически достоверной связи с инсультом», – сказала доктор Breuer.
Тем не менее, инсульт ассоциируется с инфекцией herpes zoster в возрастной группе от 18 до 40 лет. Для этой группы риск инфаркта миокарда повышается в 1,49 раза, риск транзиторной ишемической атаки – в 2,42 раза, а риск инсульта – в 1,74 раза (Р<0,5).
Отметим, что от врачей общей практики не требуется указывать точное расположение высыпаний при внесении данных в базу THIN о пациентах с herpes zoster. Другим потенциальным ограничением исследования были записи врачей о временных неврологических нарушениях, которые могли в некоторых случаях маскировать ТИА.
Авторы исследования предлагают несколько объяснений того, каким образом вирус влияет на риск инфаркта и инсульта. Возможно, что циркулирующий вирус способен инфицировать оболочку артерий, особенно если она уже повреждена другими факторами.
Это может инициировать длительный воспалительный процесс, приводящий в дальнейшем к сосудистым событиям.
Константин Моканов: магистр фармации и профессиональный медицинский переводчик
Источник
Опоясывающий лишай связан с повышенным риском острых сердечнососудистых событий, таких как ишемический инсульт и инфаркт миокарда.
Об этом сообщается в журнале PLOS Medicine.
Заболевание инфекционной природы вызвано распространенным вирусом Varicella zoster, который у маленьких детей является причиной обыкновенной ветрянки.
После перенесенной ветрянки этот вирус на протяжении многих лет остается в организме неактивным, но однажды пробуждается.
Если под действием неблагоприятных внешних факторов, ослабляющих иммунную систему, вирус активировался, то может развиться опоясывающий лишай. Болезнь сопровождается высыпаниями и зудом, а после нее у некоторых людей остается постгерпетическая невралгия (ПГН) – длительные и сильные боли, зуд, покалывание и онемение поверхности кожи.
Опоясывающий лишай встречается у людей разных возрастов, однако чаще всего заболевание проявляется после 60 лет, когда иммунная система человека не в лучшей форме. Обязательное условие – перенесенная в прошлом ветряная оспа, в той или иной форме.
Если вы ранее не болели ветрянкой и не прививались от нее, то контакт с больным опоясывающим лишаем может обернуться для вас ветрянкой, после чего вирус поселится в нервной системе.
Как и почему дремлющий вирус активируется – остается загадкой для науки.
Интересные факты:
- 1 из 3 жителей США когда-то переболеет опоясывающим лишаем
- У 20% больных развивается ПГН, а 1-4% из-за нее будут госпитализированы
- Ежегодно 96 американцев умирает из-за опоясывающего лишая и его осложнений
Опоясывающий лишай и сердечнососудистый риск
Острые сердечнососудистые события сегодня являются лидирующей причиной смерти и потери трудоспособности в развитых странах мира. Чтобы предотвращать эти трагедии, ученым следует лучше понять их причины и механизмы развития.
Принято считать, что острые инфекционные заболевания приводят к дисфункции артерий, увеличивая риск сердечнососудистых событий. В этом плане опоясывающий лишай не является исключением: еще в 2006 году в США была инициирована программа для лиц старше 60 лет, направленная на профилактику отдаленных осложнений этого заболевания.
Доктор Кэролайн Минасян (Caroline Minassian) и ее коллеги из Лондонской школы гигиены и тропической медицины решили изучить, как опоясывающий лишай и вакцинация влияют на риск инфаркта и инсульта в краткосрочной перспективе.
Для этого ученые использовали данные 42 954 бенефициаров Medicare, жителей США старше 65 лет, у которых диагностировали опоясывающий герпес, а позднее ишемический инсульт, а также 24 237 человек, которые в течение 5 лет после вирусного заболевания были госпитализированы с инфарктом миокарда.
Ученые подсчитали, что риск ишемического инсульта в первые 12 месяцев после диагноза опоясывающий лишай увеличивался в 2,4 раза, риск инфаркта миокарда в первые 7 дней – в 1,7 раза. Этот риск постепенно снижался на протяжении 6 месяцев, возвращаясь к исходному уровню.
Ограничением исследования можно назвать то, что ученые не принимали во внимание стресс, который испытывали больные и который мог повлиять на риск инфаркта и инсульта. Кроме того, авторам не удалось раскрыть влияние вакцинации, так как немногие участники получали вакцину против Varicella zoster.
Константин Моканов: магистр фармации и профессиональный медицинский переводчик
Источник
Растет количество данных о связи между вирусом herpes zoster с сосудистыми событиями.
Новое исследование показало, что herpes zoster – это независимый фактор риска транзиторной ишемической атаки (ТИА) и инфаркта миокарда (ИМ) у людей всех возрастов в течение 24 лет после первого эпизода опоясывающего лишая.
Вирус также повышает вероятность инсульта, но только у пациентов моложе 40 лет.
«Основной вывод из этого исследования заключается в том, что люди, которые находятся в группе повышенного риска сосудистых событий, должны вакцинироваться для профилактики инфекции herpes zoster, которая сама по себе является серьезной болезнью, а у таких людей может еще и приводить к инсульту», – заявила исследовательница доктор Judith Breuer, профессор вирусологии из Университетского колледжа Лондона.
Не доказано, что вакцина против herpes zoster предотвращает инсульт, но доктор Breuer говорит, что ее сотрудники в этом уверены. Результаты их работы были опубликованы 2 января в издании Neurology. Работа была проведена при поддержке Национального института медицинских исследований, Биомедицинского исследовательского центра UCL, а также Sanofi Pasteur MSD, европейского производителя вакцины против опоясывающего герпеса.
Исследователи использовали базу данных первичной помощи The Health Improvement Network (THIN), которая содержит информацию о более чем 3 миллионах пациентов со всех уголков Соединенного Королевства.
Анализ включал 106 601 случай инфекции herpes zoster, а также 213 202 пациента группы контроля (2:1). Все пациенты были сгруппированы по возрасту и полу. Чтобы не допустить искажения результатов, из анализа были исключены случаи, в которых можно было заподозрить простой герпес.
После введения таких факторов, как пол, возраст, курение, уровень холестерина, наличие гипертензии, диабет, ишемическая болезнь сердца, мерцательная аритмия, эпизоды тромбоза, стеноз сонных артерий и поражения клапанов сердца, исследование показало, что herpes zoster ассоциируется с 15% повышением риска ТИА и 10% повышением риска инфаркта миокарда. ТИА сама по себе была фактором риска инсульта, повышая его вероятность в 7 раз по сравнению с группой контроля (14,32% против 2,07%).
«Мы выяснили связь herpes zoster с инфарктом миокарда и транзиторной ишемической атакой, которая, по сути, является разновидностью инсульта, но мы не выявили статистически достоверной связи с инсультом», – сказала доктор Breuer.
Тем не менее, инсульт ассоциируется с инфекцией herpes zoster в возрастной группе от 18 до 40 лет. Для этой группы риск инфаркта миокарда повышается в 1,49 раза, риск транзиторной ишемической атаки – в 2,42 раза, а риск инсульта – в 1,74 раза (Р<0,5).
Отметим, что от врачей общей практики не требуется указывать точное расположение высыпаний при внесении данных в базу THIN о пациентах с herpes zoster. Другим потенциальным ограничением исследования были записи врачей о временных неврологических нарушениях, которые могли в некоторых случаях маскировать ТИА.
Авторы исследования предлагают несколько объяснений того, каким образом вирус влияет на риск инфаркта и инсульта. Возможно, что циркулирующий вирус способен инфицировать оболочку артерий, особенно если она уже повреждена другими факторами.
Это может инициировать длительный воспалительный процесс, приводящий в дальнейшем к сосудистым событиям.
Константин Моканов: магистр фармации и профессиональный медицинский переводчик
Источник
… проблема инфаркта до конца не решена, смертность от него продолжает увеличиваться.
Инфаркт миокарда, аллергический и инфекционно-токсический шок. Сильная загрудинная боль, одышка, падение артериального давления – симптомы, возникающие при анафилактическом и инфекционно-токсическом шоке. анафилактический шок может возникать при любой лекарственной непереносимости. Начало болезни острое, четко приурочено к причинному фактору (инъекция антибиотика, прививка с целью профилактики инфекционного заболевания, введение противостолбнячной сыворотки и др.). Иногда болезнь начинается через 5-8 дней от момента ятрогенного вмешательства, развивается по типу феномена Артюса, в котором сердце выступает в роли шок-органа. Инфекционно-токсический шок с поражением миокарда может возникнуть при любом тяжелом инфекционном заболевании (пневмония, ангина и др.).
Клинически заболевание очень напоминает инфаркт миокарда, отличаясь от него по этиологическим факторам, приведенным выше. Дифференциация тем более труден, что при аллергическом и инфекционно-аллергическом шоке могут возникать некоронарогенные некрозы миокарда с грубыми изменениями ЭКГ, лейкоцитозом, увеличением СОЭ, гиперферментемией АсАТ, ЛДГ, ГБД, КФК и даже МВ КФК. В отличие от типичного инфаркта миокарда, у таких больных на ЭКГ не бывает глубокого зубца Q и тем более комплекса QS, дискордантности изменений конечной части.
Инфаркт миокарда и перикардит (миоперикардит). Этиологические факторы перикардита – ревматизм, туберкулез, вирусная инфекция (чаще Коксаки- или Эхо-вирус), диффузные болезни соединительной ткани. Перикардит нередко возникает у больных с терминальной хронической почечной недостаточностью. При остром перикардите в процесс часто вовлекаются субэпикардиальные слои миокарда.
В типичном варианте при сухом перикардите возникают тупые, давящие, реже острые боли в прекордиальной области без иррадиации в спину, под лопатку, в левую руку, свойственные инфаркту миокарда. Шуи трения перикарда регистрируется в те же дни, что и повышение температуры тела, лейкоцитоз, увеличение СОЭ. Он стойкий, выслушивается в течение нескольких дней, недель. При инфаркте миокарда шум трения перикарда кратковременный, в часах, предшествует лихорадке, увеличению СОЭ. Если у больных перикардитом появляется сердечная недостаточность, то она правожелудочковая или бивентрикулярная. Для инфаркта миокарда характерна левожелудочковая сердечная недостаточность. Дифференциально-диагностическая ценность энзимологических тестов невелика. Вследствие поражения субэпикардиальных слоев миокарда у больных перикардитом может регистрироваться гиперферментемия АсАТ, ЛДГ, ЛДГ1, ГБД, КФК и даже изоэнзима МВ КФК.
Помогают диагностике данные ЭКГ. Пи перикардите имеются симптомы субэпикардиального повреждения в виде элевации интервала ST во всех 12 общепринятых отведениях (нет дискордантности, свойственной инфаркту миокарда). Зубец Q при перикардите, в отличие от инфаркта миокарда, не выявляется. Зубец Т при перикардите может быть отрицательным, он становится положительным через 2-3 недели от начала болезни. При появлении перикардиального экссудата очень характерной становится рентегнологическая картина.
Инфаркт миокарда и левосторонняя пневмония. При пневмонии могут появляться боли в левой половине грудной клетки, иногда интенсивные. Однако в отличие от прекордиальных болей при инфаркте миокарда, они четко связаны с дыханием и кашлем, не имеют типичной для инфаркта миокарда иррадиации. Продуктивный кашель характерен для пневмонии. Начало болезни (озноб, повышение температуры, бои в боку, шум трения плевры) совершенно не типично для инфаркта миокарда. Физикальные и рентгенологические изменения в легких помогают диагностировать пневмонию. ЭКГ при пневмонии может меняться (низкий зубец Т, тахикардия), но никогда не бывает изменений, напоминающих таковые при инфаркте миокарда. Как и при инфаркте миокарда, при пневмонии можно обнаружить лейкоцитоз, увеличение СОЭ, гиперферментемию АсАТ, ЛДГ, но только при поражении миокарда повышается активность ГБД, ЛДГ1, МВ КФК.
Инфаркт миокарда и спонтанный пневмоторакс. При пневмотораксе возникает сильная боль в боку, одышка, тахикардия. В отличие от инфаркта миокарда, спонтанный пневмоторакс сопровождается тимпаническим перкуторным тоном на стороне поражения, ослаблением дыхания, рентгенологическими изменениями (газовый пузырь, коллапс легкого, смещение сердца и средостения в здоровую сторону). Показатели ЭКГ при спонтанном пневмотораксе либо нормальные, либо выявляется преходящее снижение зубца Т. Лейкоцитоза, увеличения СОЭ при пневмотораксе не бывает. Активность сывороточных ферментов нормальная.
Инфаркт миокарда и ушиб грудной клетки. При том и другом заболевании возникают сильные боли в груди, возможен шок. Сотрясение и ушиб грудной клетки приводят к повреждению миокарда, что сопровождается элевацией или депрессией интервала ST, негативизацией зубца Т, а в тяжелых случаях даже появлением патологического зубца Q. В постановке правильного диагноза решающую роль играет анамнез. Клиническая оценка ушиба грудной клетки с изменениями ЭКГ должна быть достаточно серьезной, поскольку в основе этих изменений лежат некоронарогенные некрозы миокарда.
Инфаркт миокарда и остеохондроз грудного отдела позвоночника с компрессией корешка. При остеохондрозе с корешковым синдромом боли в грудной клетке слева могут быть очень сильными, нестерпимыми. Но, в отличие от болей от инфаркта миокарда, они исчезают, когда больной «застывает» в вынужденном положении, и резко усиливаются при поворотах туловища и дыхании. Нитроглицерин, нитраты при остеохондрозе совершенно не эффективны. разителен эффект анальгетиков. При грудном «радикулите» определяется четкая локальная болезненность в паравертебральных точках, реже по ходу межреберий. Количество лейкоцитов, СОЭ, энзимологических показателей, ЭКГ в пределах нормы.
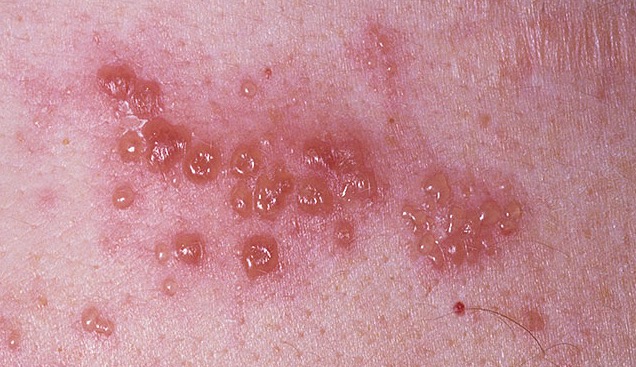
Инфаркт миокарда и опоясывающий лишай. Клиника опоясывающего лишая весьма напоминает описанную выше (см. описание симптомов корешкового синдрома при остеохондрозе позвоночника в грудном отделе). У некоторых больных может регистрироваться лихорадка в сочетании с умеренным лейкоцитозом, увеличением СОЭ. ЭКГ, ферментные тесты, как правило, часто помогают исключить диагноз инфаркта миокарда. Диагноз «опоясывающий лишай» становится достоверным со 2-4 дня болезни, когда по ходу межреберий появляется характерная пузырьковая (везикулярная) сыпь.
ВЕДУЩИЙ СИМПТОМ – СЕРДЕЧНАЯ АСТМА
Астматический вариант инфаркта миокарда в чистом виде встречается редко, чаще удушье сочетается с болями в предсердечной области, аритмией, симптомами шока. Острая левожелудочковая недостаточность осложняет течение многих болезней сердца, в числе которых кардиомиопатии, клапанные и врожденные пороки сердца, миокардиты и др.
Для того чтобы правильно диагностировать инфаркт миокарда (астматический вариант) надо уметь учитывать многие признаки этого заболевания в различных клинических ситуациях: (1) при возникновении синдрома острой левожелудочковой недостаточности при гипертоническом кризе; (2) при его возникновении у лиц, перенесших ранее инфаркт миокарда, страдающих стенокардией; (3) при возникновении удушья у больных с любым нарушением ритма, в особенности с беспричинно возникшей тахисистолией; (4) при впервые или повторно развившемся приступе сердечной астмы у человека среднего, пожилого или старшего возраста; (5) при появлении симптомов «смешанной» астмы у пациента пожилого возраста, в течение ряда лет страдавшего бронхолегочным заболеванием с эпизодами бронхиальной обструкции.
ВЕДУЩИЙ СИМПТОМ – ОСТРАЯ БОЛЬ В ЖИВОТЕ, ПАДЕНИЕ АРТЕРИАЛЬНОГО ДАВЛЕНИЯ
Инфаркт миокарда и острый холецитсопанкреатит. При остром холецистопанкреатите, как и при гастралгическом варианте инфаркта миокарда, возникают сильные боли в эпигастральной области, сопровождающиеся слабостью, потливостью, гипотензией. Однако боли при остром холецистопанкреатите локализуются не только в эпигастрии, но и в правом подреберье, иррадиируют вверх и вправо, в спину, иногда могут быть опоясывающими. Закономерно их сочетание с тошнотой, рвотой, причем в рвотных массах определяется примесь желчи. Пальпаторно определяется болезненность в точке желчного пузыря, проекции поджелудочной железы, положительные симптомы Кера, Ортнера, Мюсси, что не характерно для инфаркта миокарда. Вздутие живота, локальное напряжение в правом верхнем квадранте не характерно для инфаркта миокарда.
Лейкоцитоз, увеличение СОЭ, гиперферментемия АсАТ, ЛДГ могут появляться при обоих заболеваниях. При холецистопанкреатите отмечается увеличение активности альфа-амилазы сыворотки крови и мочи, ЛДГ 3-5. При инфаркте миокарда следует ориентирваться на высокие показатели ферментной активности КФК, МВ КФК, ГБД.
ЭКГ при остром холецистопанкреатите может меняться. Это снижение интервала ST в ряде отведений, слабо отрицательный или двухфазный зубец Т. Н.К. Пермяков описал на морфологическом материале крупноочаговое повреждение миокарда у больных острым холецистопнкреатитом, чаще в случаях тяжелого панкреонекроза. При жизни эти больные жаловались на интенсивные боли в животе, диспепсические нарушения, коллапс. Изменения ЭКГ были инфарктоподобными. Резко повышалась активность сывороточных ферментов, в том числе КФК, МВ КФК. Эти данные подтверждены В.П. Поляковым, Б.Л. Мовшович, Г.Г. Савельевым при наблюдении больных с острым панкреатитом, холециститом в сочетании с сахарным диабетом. Эти данные определяли как некоронарогенное, метаболическое, обусловленное прямым токсическим действием на миокард протеолитических ферментов, дисбалансом кинин-калликреиновой системы, электролитными нарушениями. Крупноочаговое метаболическое повреждение миокарда существенно ухудшает прогноз панкреатита, нередко является ведущим фактором в летальном исходе.
Инфаркт миокарда и прободная язва желудка. Острые боли в эпигастрии характерны для обоих заболеваний. Однако при прободной язве желудка боли в эпигастрии нестерпимые, «кинжальные». Максимальная их выраженность – в момент прободения, затем боли спонтанно уменьшаются в интенсивности, их эпицентр смещается несколько вправо и вниз. Пи гастралгическом варианте инфаркта миокарда боли в эпигастрии могут быть интенсивными, но для них не характерно столь острое, мгновенное начало с последующим спадом, как при прободной язве желудка.
При прободной язве желудка через 2-4 часа от момента прободения симптоматика меняется. У больных с прободной гастродуоденальной язвой появляются симптомы интоксикации; язык становится сухим, меняется выражение лица, его черты заостряются. Живот становится втянутым, напряженным, симптомы раздражения – положительные, перкуторно определяется «исчезновение» печеночной тупости, рентгенологически выявляется воздух под правым куполом диафрагмы. Температура тела может быть субфебрильной при обоих заболеваниях, так же как и умеренный лейкоцитоз в течение первых суток. Увеличение активности сывороточных ферментов (ЛДГ, КФК, МВ КФК) характерно для инфаркта миокарда. ЭКГ при прободной язве желудка в течение первых суток, как правило, не меняется. На следующий день возможны изменения конечной части за счет электролитных нарушений.
Инфаркт миокарда и рак кардиального отдела желудка. При раке кардии нередко возникают интенсивные давящие боли в эпигастрии и под мечевидным отростком, сочетающиеся с транзиторной гипотонией. Для исключения гастралгического варианта инфаркта миокарда в таких случаях проводится ЭКГ-исследование. На ЭКГ выявляются изменения интервала ST (чаще депрессия) и зубца Т (изоэлектричный или слабо отрицательный) в III, avF отведениях, что служит поводом для диагностики мелкоочагового заднего инфаркта миокарда.
В отличие от инфаркта миокарда при раке кардии эпигастральные боли закономерно повторяются ежедневно, они связаны с приемом пищи. СОЭ увеличивается при обоих заболеваниях, однако динамика активности ферментов КФК, МВ КФК, ЛДГ, ГБД характерна только для инфаркта миокарда. При раке кардии ЭКГ «застывшая», на ней не удается определить характерной для инфаркта миокарда динамики. Диагноз рака уточняется , в первую очередь ФГДС, рентгенологическим исследованием желудка в различных положениях тела исследуемого, в том числе и в положении антиортостаза.
Инфаркт миокарда и пищевая токсикоинфекция. При обоих заболеваниях появляются боли в эпигастрии, падает артериальное давление. Однако боль в эпигастрии с тошнотой , рвотой, гипотермией более характерна для пищевой токсикоинфекции. Диарея не всегда встречается при пищевой токсикоинфекции, но ее никогда не бывает при инфаркте миокарда. ЭКГ при пищевой токсикоинфекции либо не меняется, либо во время исследования определяются «электролитные нарушения» в виде корытообразного смещения вниз интервала ST, слабоотрицательного или изоэлектрического зубца Т. Лабораторные исследования при пищевой токсикоинфекции показывают умеренный лейкоцитоз, эритроцитоз (сгущение крови), небольшое повышение активности АлАТ, АсАТ, ЛДГ без существенных изменений активности КФК, МВ КФК, ГБД, свойственных инфаркту миокарда.
Инфаркт миокарда и острое нарушение мезентерального кровообращения. Боль эпигастрии, падение артериального давления возникают при обоих заболеваниях. Трудности дифференциального диагноза усугубляются тем, что тромбоз мезентеральных сосудов, как и инфаркт миокарда, поражает, как правило, людей пожилого возраста с различными клиническим проявлениями ИБС, с артериальной гипертонией. При нарушении кровообращения в системе мезентеральных сосудов боли локализуются не только в эпигастрии, но и по всему животу. Живот умеренно вдут, аускультативно не выявляются звуки перистальтики кишечника, возможно обнаружение симптомов раздражения брюшины. Чтобы уточнить диагноз, следует провести обзорную рентгенографию брюшной полости и определить наличие или отсутствие перистальтики кишечника и скопление газа в кишечных петлях. Нарушение мезентерального кровообращения не сопровождается изменениями ЭКГ и ферментных показателей, характерных для инфаркта миокарда. При затруднении в диагностике тромбоза мезентеральных сосудов патогномоничные изменения могут быть обнаружены при лапароскопии и ангиографии.
Инфаркт миокарда и расслаивающая аневризма абдоминального отдела аорты. При абдоминальной форме расслаивающей аневризме аорты в отличие от гастралгического варианта инфаркта миокарда, характерны следующие признаки (Зенин В.И.): начало болезни с болей в груди; волнообразный характер болевого синдрома с иррадиацией в поясницу по ходу позвоночника; появление опухолевидного образования эластичной консистенции, пульсирующего синхронно с сердцем, появление систолического шума над этим опухолевидным образованием; нарастание анемии.
При трактовке симптома «острая боль в эпигастрии»в сочетании с гипотензией при проведении дифференциального диагноза с инфарктом миокарда надо иметь в виду и более редкие болезни: острую надпочечниковую недостаточность; разрыв печени, селезенки или полого органа при травме; сифилитическую сухотку спинного мозга с табетическими желудочными кризами (анизокория, птоз, рефлекторная неподвижность глазных яблок, атрофия зрительного нерва, атаксия, отсутствие коленных рефлексов); абдоминальные кризы при гипергликемии, кетоацидозе у больных с сахарным диабетом.
ВЕДУЩИЙ СИМПТОМ – «ИНФАРКТОПОДОБНАЯ» ЭЛЕКТРОКАРДИОГРАММА
Некоронарогенные некрозы миокарда могут возникать при тиреотоксикозе, лейкозах и анемиях, системных васкулитах, гипо- и гипергликемических состояниях. В патогенезе некоронарогенных некрозов миокарда лежит дисбаланс между потребностью миокарда в кислороде и его доставкой по системе коронарных артерий. При тиреотоксикозе резко повышается метаболический запрос без адекватного его обеспечения. При анемии, лейкозе, сахарном диабете (коматозные состояния) возникают грубые метаболические нарушения в кардиомиоците. Системные васкулиты приводят к грубому нарушению микроциркуляции в миокарде. При острых отравлениях возникает прямое токсическое поражение миокардиальных клеток. Морфологическая сущность поражения миокарда схожа во всех случаях: это множественные мелкоочаговые некрозы кардиомиоцитов.
Клинически на фоне симптоматики основной болезни отмечаются боли в сердце, подчас сильные, одышка. Данные лабораторных исследований бывают малоинформативными в дифференциации некоронарогенных некрозов с инфарктом миокарда атеросклеротического генеза. Гиперферментемия ЛДГ, ЛДГ1, ГБД, КФК, МВ КФК обусловлены миокардиальными некрозами как таковыми безотносительно к их этиологии. На ЭКГ при некоронарогенных некрозах миокарда выявляются изменения конечной части – депрессия или, реже, элевация интервала ST, негативные зубцы Т, с последующей динамикой, соответствующей нетрансмуральному инфаркту миокарда. Точный диагноз устанавливается на основе всей симптоматики заболеваний. Только такой подход дает возможность методически правильно оценить собственно сердечную патологию.
Инфаркт миокарда и опухоли сердца (первичные и метастатические). При опухолях сердца могут появляться упорные интенсивные боли в прекордиальной области, резистентные к нитратам, сердечная недостаточность, аритмии. На ЭКГ – патологический зубец Q, элевация интервала ST, отрицательный зубец Т. В отличие от инфаркта миокарда при опухоли сердца не бывает типичной эволюции ЭКГ, она малодинамична. Сердечная недостаточность, аритмии рефрактерны к лечению. Диагноз уточняется при тщательном анализе клинико-рентгенологических и эхокардиографических данных.
Инфаркт миокарда и посттахикардиальбный синдром. Посттахикардиальным синдромом называется ЭКГ-феномен, выражающийся в преходящей ишемии миокарда (депрессия интервала ST, негативный зубец Т) после купирования тахиаритмии. Данный симптомокомплекс необходимо оценивать очень осторожно. Во-первых, тахиаритмия может быть началом инфаркта миокарда, и ЭКГ после ее купирования зачастую лишь выявляет инфарктные изменения. Во-вторых, приступ тахиаритмии такой степени нарушает гемодинамику и коронарный кровоток, что он может приводить к развитию миокардиальных некрозов, особенно при изначально дефектном коронарном кровообращении у больных со стенозирующим коронарным атеросклерозом. Следовательно, диагноз посттахикардиального синдрома достоверен после тщательного наблюдения за больным с учетом динамики клинических, эхокардиографических, лабораторных данных.
Инфаркт миокарда и синдром преждевременной реполяризации желудочков. Синдром преждевременной реполяризации желудочков выражается в элевации интервала ST в вильсоновских отведениях, начинающегося с точки J (junction – соединение), расположенной на нисходящем колене зубца R. Этот синдром регистрируется у здоровых людей, спортсменов, больных с нейроциркуляторной дистонией. Для постановки правильного диагноза надо знать о существовании ЭКГ-феномена – синдрома преждевременной реполяризации желудочков. При этом синдроме отсутствует клиника инфаркта миокарда, не бывает свойственной ему динамика ЭКГ.
Источник
