Для общего лечения больных типичной формой плоского лишая
1. Первичный элемент поражения при плоском лишае:
- 1. пузырек
- 2. пузырь
- 3. узелок
- 4. узел
- 5. бугорок
2. Латинское название первичного элемента поражения при плоском лишае:
- 1. nodus
- 2. ulcus
- 3. papula
- 4. vesicula
- 5. tuberculum
3. Плоский лишай относят:
- 1. к дерматозам
- 2. к аллергическим состояниям
- 3. к бактериальным инфекциям
- 4. к вирусным инфекциям
- 5. к облигатным предракам
4. Вторичный элемент поражения при плоском лишае:
- 1. бляшка
- 2. язва .3) эрозия
- 3. корка
- 4. верно 1), 2) и 3)
5. Атипичная форма плоского лишая локализуется на:
- 1. щеке
- 2. губе
- 3. десне
- 4. языке
- 5. небе
6. Сочетание эрозивной формы плоского лишая с сахарным диабетом и гипертонической болезнью – это синдром:
- 1. Гриншпана
- 2. Мелькерсона-Розенталя
- 3. Бехчета
- 4. Стивенса-Джонсона
- 5. Шегрена
7. Синдром Гриншпана – тяжелое проявление:
- 1. лейкоплакии
- 2. плоского лишая
- 3. хронического рецидивирующего афтозного стоматита
- 4. многоформной экссудативной эритемы
- 5. рецидивирующего герпеса
8. Патологические процессы в эпителии при плоском лишае:
- 1. гиперкератоз и спонгиоз
- 2. гиперкератоз и акантолиз
- 3. гиперкератоз и акантоз
- 4. акантоз и спонгиоз
- 5. акантоз и спонгиолиз
9. В цитологическом материале с эрозии при плоском лишае выявляют:
- 1. атипичные клетки
- 2. акантолитические клетки Тцанка
- 3. клетки Пирогова-Лангханса
- 4. картину неспецифического воспаления
- 5. гигантские многоядерные клетки
10. К факультативным предракам относят форму плоского лишая:
- 1. атипичную
- 2. эрозивно-язвенную
- 3. гиперкератотическую
- 4. экссудативно-гиперемическую
- 5. верно 2) и 3)
11. Повышенное ороговение клеток эпителия:
- 1. спонгиоз
- 2. паракератоз
- 3. гиперкератоз
- 4. акантоз
- 5. акантолиз
12. Этиологические факторы, вызывающие плоский лишай:
- 1. длительный стресс
- 2. снижение высоты нижнего отдела лица
- 3. переохлаждение
- 4. хроническая механическая травма
- 5. верно 1) и 4)
13. Неполное ороговение клеток шиповатого слоя:
- 1. акантоз
- 2. спонгиоз
- 3. гиперкератоз
- 4. паракератоз
- 5. баллотирующая дегенерация
14. Типичную форму плоского лишая дифференцируют с:
- 1. пузырчаткой
- 2. хроническим рецидивирующим афтозным стоматитом
- 3. медикаментозным стоматитом
- 4. острой механической травмой
- 5. плоской лейкоплакией
15. Гиперкератотическую форму плоского лишая дифференцируют с:
- 1. плоской лейкоплакией
- 2. мягкой лейкоплакией
- 3. хроническим рецидивирующим афтозным стоматитом
- 4. хроническим рецидивирующим герпесом
- 5. веррукозной лейкоплакией
16. Для инъекции под эрозии при плоском лишае применяют:
- 1. витамин А
- 2. делагил
- 3. солкосерил
- 4. никотиновую кислоту
- 5. верно 2) и 4)
17. Местное лечение эрозивно-язвеннои формы плоского лишая:
- 1. устранение хронической травмы
- 2. эпителизирующие препараты
- 3. инъекции витамина «РР» под элементы поражения
- 4. обработка резорцином
- 5. верно 1), 2) и 3)
18. Для общего лечения больных эрозивно-язвеннои формой плоского лишая назначают:
- 1. антибиотики
- 2. противовирусные препараты
- 3. цитостатики
- 4. противогрибковые препараты
- 5. седативные препараты
19. Для нормализации пролиферации клеток эпителия при плоском лишае применяют:
- 1. трипсин
- 2. солкосерил
- 3. витамин А
- 4. ретиноиды
- 5. верно 3) и 4)
20. Ретиноиды – синтезированные аналоги витамина:
- 1. А
- 2. Е
- 3. РР
- 4. В6
- 5. В12
21. Для удаления очага гиперкератоза при плоском лишае применяют:
- 1. криодеструкцию
- 2. гирудотерапию
- 3. химиотерапию
- 4. иссечение лазерным скальпелем
- 5. верно 1) и 4)
22. Первичный элемент поражения при пузырчатке:
- 1. пузырек
- 2. пузырь
- 3. волдырь
- 4. узелок
- 5. бугорок
23. Латинское название первичного элемента при пузырчатке:
- 1. nodus
- 2. ulcus
- 3. vesicula
- 4. bulla
- 5. macula
24. Патологический процесс в эпителии при истинной пузырчатке:
- 1. акантоз
- 2. паракератоз
- 3. гиперкератоз
- 4. акантолиз
- 5. склероз
25. Симптом Никольского положительный при:
- 1. эрозивной форме плоского лишая
- 2. истинной пузырчатке
- 3. эрозивной форме лейкоплакии
- 4. герпетическом стоматите
- 5. верно 1) и 2)
26. Для диагностики истинной пузырчатки проводят дополнительное исследование:
- 1. бактериоскопическое
- 2. цитологическое
- 3. гистологическое
- 4. свечение в лучах Вуда
- 5. верно 2) и 4)
27. Диагностические клетки при истинной пузырчатке:
- 1. Лангханса
- 2. Тцанка
- 3. атипичные
- 4. гигантские многоядерные
- 5. верно 1) и 4)
28. Больных истинной пузырчаткой лечит специалист:
- 1. онколог
- 2. стоматолог
- 3. дерматолог
- 4. венеролог
- 5. эндокринолог
29. К ремиссии истинной пузырчатки приводит лечение:
- 1. антибиотиками
- 2. анаболиками
- 3. транквилизаторами
- 4. противогрибковыми препаратами
- 5. кортикостероидами
30. Красную волчанку относят к:
- 1. доброкачественным новообразованиям
- 2. специфическим инфекциям
- 3. травматическим поражениям
- 4. вирусным заболеваниям
- 5. коллагенозам
31. К красной волчанке предрасполагает:
- 1. вирус простого герпеса
- 2. сахарный диабет
- 3. кандидоз
- 4. инсоляция
- 5. снижение высоты нижнего отдела лица
32. Патологические процессы в эпителии при красной волчанке:
- 1. гиперкератоз
- 2. акантолиз
- 3. атрофия
- 4. акантоз
- 5. верно 1) и 3)
33. Для диагностики красной волчанки показано исследование:
- 1. свечение в лучах Вуда
- 2. гистологическое
- 3. цитологическое
- 4. бактериоскопическое
- 5. верно 1) и 2)
34. Очаг поражения на лице в форме «бабочки» отмечается при:
- 1. лейкоплакия
- 2. плоском лишае
- 3. красной волчанке
- 4. пузырчатке
- 5. верно 2) и 3)
35. Красную волчанку губ дифференцируют:
- 1. с хейлитом Манганотти
- 2. хронической трещиной губы
- 3. актиническим хейлитом
- 4. эксфолиативным хейлитом
- 5. верно 1) и 3)
36. Местное лечение красной волчанки:
- 1. прижигающие средства
- 2. противогрибковые средства
- 3. санация полости рта
- 4. кортикостероидные средства
- 5. верно 3) и 4)
Источник
Дата публикации 3 марта 2020Обновлено 3 марта 2020
Определение болезни. Причины заболевания
Красный плоский лишай — это хроническая болезнь, при которой на коже и слизистых оболочках появляются фиолетовые папулы [1]. Иногда поражаются ногти и волосы. Сочетается с такими заболеваниями, как хронический гастрит, билиарный цирроз печени, язва желудка и двенадцатиперстной кишки, сахарный диабет и др.
При этой болезни могут поражаться пищевод, желудок, кишечник, мочевой пузырь. Это говорит о разнообразности патологического процесса. Например, есть данные о взаимосвязи неспецифического язвенного колита с эрозивно-язвенной формой красного плоского лишая [7].
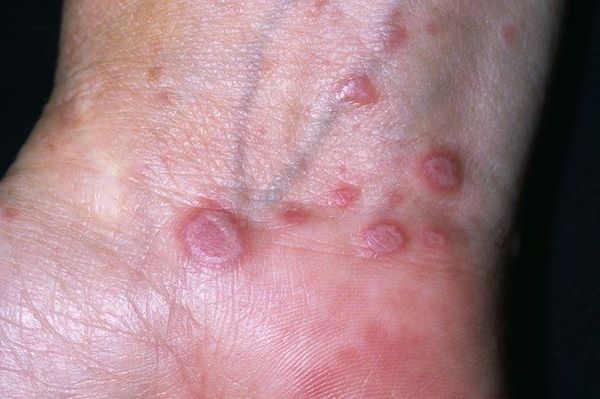
Заболевание принято считать мультифакторным [9]. Существует несколько теорий его развития: вирусная, неврогенная, наследственная, интоксикационная и иммуноаллергическая. В связи с этим можно выделить следующие причины болезни:
- инфекции с острым началом и переходом в хроническое течение (гепатит В, С), переохлаждение организма, хронические заболевания со скрытыми очагами инфекции (тонзиллит, гайморит), ОРЗ;
- внешние факторы: химические и лекарственные вещества бытового и профессионального характера — вещества, которые используют во время проявления цветных киноплёнок; тетрациклин; ибупрофен; напроксен; препараты, содержащие золото, ртуть, мышьяк; пара-аминосалициловая кислота и её аналоги; мочегонные, антиаритмические средства и др.
- внутренние факторы: собственные метаболиты — продукты обмена веществ в организме, возникающие в стрессовых ситуациях [7].
Особая роль в развитии и обострении красного плоского лишая отводится психогенному воздействию: тревожности, нарушению сна, депрессивным расстройствам. В одной из московских университетских клинических больниц вместе с сотрудниками кафедры психиатрии и психосоматики проводилось клиническое исследование о взаимосвязи этой болезни с психосоматическими расстройствами. Оно показало, что у людей, склонных к депрессивным состояниям и психоэмоциональным потрясениям, риск развития красного плоского лишая гораздо выше [5].
В настоящее время увеличилось число людей с гипертрофической (бородавчатой), атрофической, эрозивно-язвенной формами лишая [8]. Участились случаи выявления данного дерматоза у детей. Это связано с аутоиммунными нарушениями в организме, повреждениям кожи и частыми стрессами.
Появились случаи злокачественного перерождения красного плоского лишая. Это послужило поводом для причисления его к предраковым заболеваниям. Частота такого перерождения достигает 10-12 % [8].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы красного плоского лишая
Для заболевания характерны:
- интенсивный зуд;
- сыпь по всей коже в виде лиловых папул — узелков;
- бляшки, покрытые чешуйкам, которые образуются при слиянии папул;
- сеточки Уикхема — появление тонких серовато-белых линий на поверхности папул после смазывания маслом.
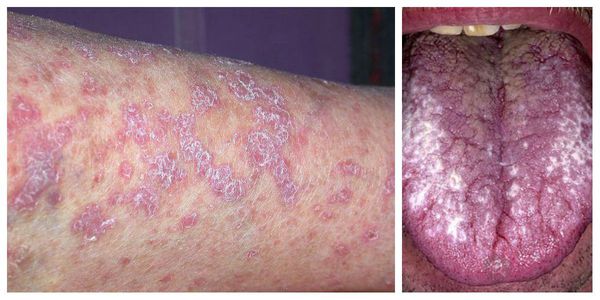
Локализуются высыпания в основном в области коленей, локтей, волосистой части головы, подмышечных и паховых складок [10]. В диаметре они достигают 2-3 мм, имеют неправильную форму и не возвышаются над кожным покровом.
Характерными признаками поражения кожи являются:
- неравномерное утолщение зернистого слоя эпидермиса;
- полосовидная лимфоцитарная инфильтрация — большое скопление лимфоцитов в сосочковом слое дермы [8].
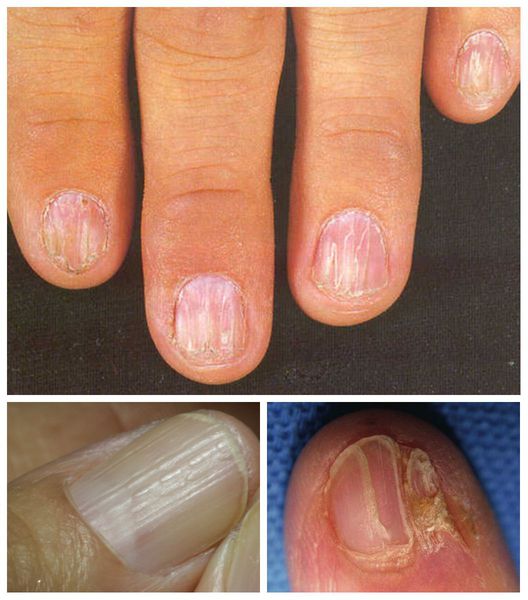
У некоторых пациентов поражаются ногти. При осмотре можно заметить истончение или утолщение ногтевых пластинок, борозды, точечные помутнения и даже отторжение ногтевых пластин [11].
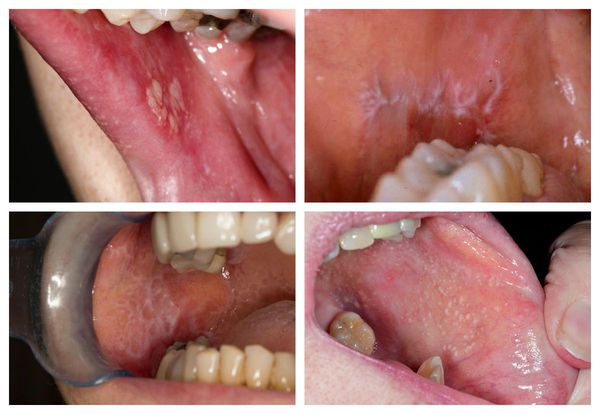
Поражение слизистых оболочек обычно затрагивает полость рта — язык, губы и внутреннюю поверхность щёк по линии смыкания коренных зубов. Реже сыпь появляется на дёснах, нёбе и дне полости рта. Узелки мелкие, не больше булавочной головки, плоские, многоугольные, плотные, серовато-белого цвета с блеском [11]. При поражении слизистой рта высыпания на коже могут отсутствовать [13].
Патогенез красного плоского лишая
Так как красный плоский лишай — это хроническое заболевание, для которого характерен воспалительный процесс с последовательной сменой фаз:
- первая фаза — нарушение целостности кожи;
- вторая фаза — начало воспаления;
- третья фаза — повышение проницаемости стенки сосуда;
- четвёртая фаза — восстановление тканей.
В развитии заболевания главная роль принадлежит иммунным изменениям в организме. В крови и в области высыпаний происходит нарушение между клетками, регулирующими иммунный ответ. В крови образуются иммунные комплексы, при которых иммунная система не распознаёт собственные клетки. В результате вырабатываются лимфоциты, лейкоциты, иммуноглобулины. Это вызывает повреждение собственных тканей кожи и слизистой.
В очагах поражения между эпидермисом и дермой — в области базальной мембраны — откладываются излишки фибрина и фибриногена [3]. Во время свёртывания крови фибрин захватывает токсические вещества, что не даёт им распространяться. Но при этом возникает отёк и болезненность.
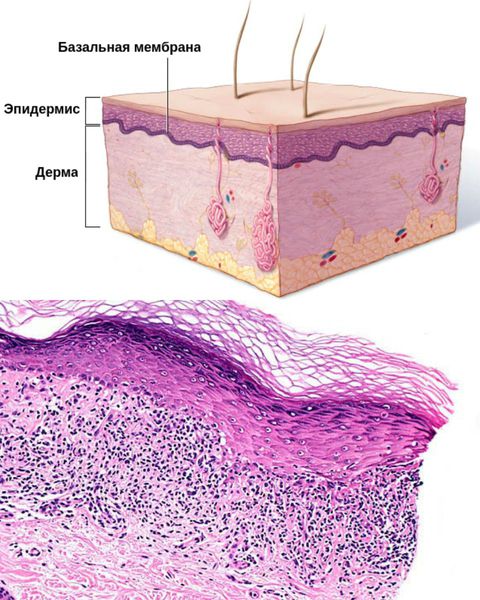
Классификация и стадии развития красного плоского лишая
По Международной классификации болезней (МКБ-10) выделяют несколько разновидностей болезни:
- L43.0 Гипертрофический красный плоский лишай — округлые или овальные бляшки серого цвета с фиолетовым оттенком диаметром от 4-7 см. Поверхность бляшек неровная, бугристая. Локализуется на поверхности голеней.
- L43.1 Буллёзный красный плоский лишай — пузырьки на бляшках и папулах, которые расположены на покрасневших или неповреждённых участках кожи. Высыпания имеют различную величину. Содержимое пузырей прозрачное.
- L43.2 Лишаевидная реакция на лекарственное средство — бессимптомные папулы на коже конечностей и ягодиц.
- L43.3 Подострый (активный) красный плоский лишай — сыпь в виде розовато-фиолетовых папул с блестящей поверхностью диаметром 2-5 мм. Узелки плоские, вдавлены в центре.
- Тропический красный плоский лишай — плоские блестящие узелки бледно-розового цвета. Возникают на открытых участках кожи — лице, шее, тыльной стороне кистей, разгибательной поверхности предплечий, редко на ногах. Иногда узелки группируются в кольца или полукольца. Течение хроническое, обостряется в летнее время.
- L43.8 Другой красный плоский лишай [1].
По течению заболевание бывает острым (длится до одного месяца), подострым (до шести месяцев), хроническим без ремиссий и рецидивирующим [7].
Также выделяют три стадии болезни:
- Прогрессирующая — появление новых элементов на месте травмирования или царапин в течение нескольких дней, интенсивный зуд.
- Стационарная — новые высыпания не появляются, зуд уменьшается.
- Регрессирующая — папулы становятся плоскими, блеск и зуд исчезают, остаются пигментные пятна.
По клинической картине выделяют множество форм заболевания.
Формы поражения кожи
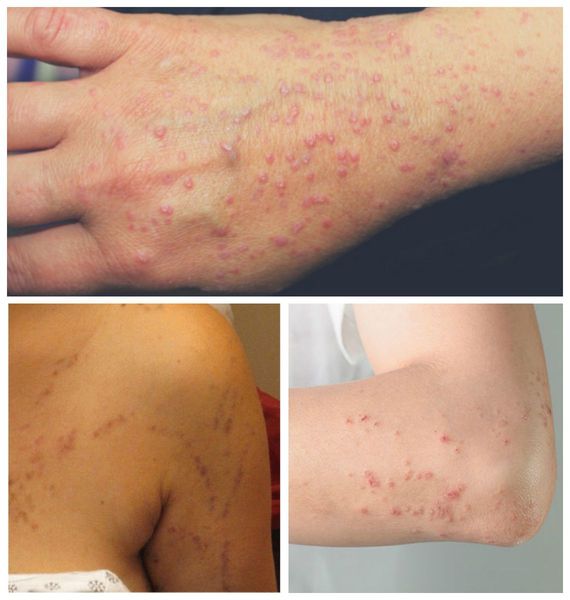
Типичная форма — появление сыпи в виде плоских розовато-фиолетовых папул диаметром 2-5 мм с блестящей поверхностью и вдавлением в центре. Поверхность незначительно шелушится. При смазывании папул маслом можно обнаружить белые или сероватые точки и полосы — сетку Уикхема. Иногда папулы объединяются в бляшки, приобретая форму колец, гирлянд или линий. Элементы располагаются на локтевых и коленных сгибах, туловище, половых органах, слизистых оболочках. В редких случаях поражается волосистая часть головы, ладони, подошвы, лицо. Сопровождается интенсивным зудом. При травмировании кожи появляются новые папулы [1].
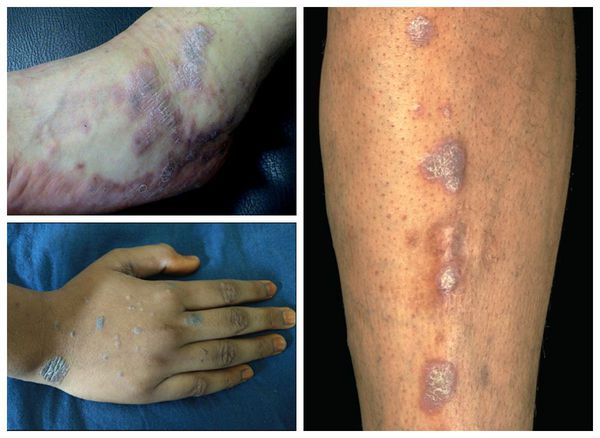
Гипертрофическая (бородавчатая) форма — появление фиолетовых или буро-коричневых бляшек диаметром от 4-7 см. На их поверхности имеются бородавчатые изменения — множественные углубления и каменистая плотность [1]. Отличается мучительным зудом и длительным течением, с большим трудом поддаётся лечению [11].
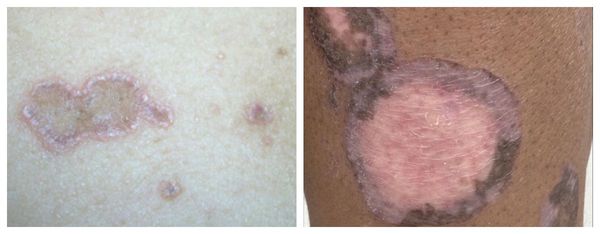
Атрофическая форма — появление атрофических рубцов многоугольной формы, образующихся при заживлении элементов сыпи. Локализуются на волосистой части головы, туловище, в подмышечных и паховых впадинах. Высыпания единичные, представлены типичными узелками и атрофическими пятнами с лиловой и желтовато-бурой окраской. На слизистых появляется белесоватая сыпь. Пациенты жалуются на умеренный зуд [1].
Пигментная форма — появление бурых пятнистых высыпаний, которые в дальнейшем становятся узелковыми. Поражают большую часть кожного покрова, локализуются на туловище, лице и конечностях. Отличается острым началом и отсутствием зуда [1].
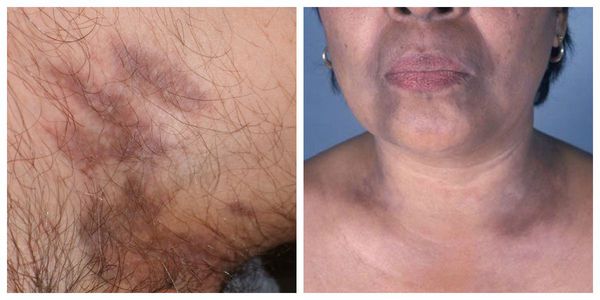
Буллёзная форма — появление пузырьков или пузырей на поверхности папул, бляшек или на неповреждённой коже. Пузыри различной величины имеют прозрачно содержимое и плотную “покрышку”, которая в дальнейшем становится дряблой и морщинистой. Сопровождается выраженным зудом [1].
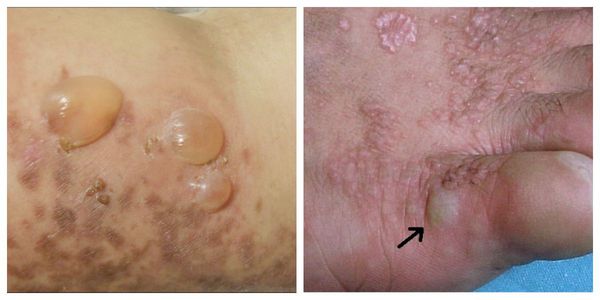
Эрозивно-язвенная форма — появление эрозий размером от 1-5 см. Является атипичной формой, поэтому её сложно диагностировать. Необходимо отличить от стоматита, хейлита и кандидоза. Эрозии локализуются на ногах, слизистых оболочках рта и гениталий [1]. Во время лечения они полностью заживают, но после могут возникнуть снова [11].
Фолликулярная форма — появление узелков (фолликулярных остроконечных папул), которые выступают над уровнем кожи [1]. Локализуются на коже туловища и внутренних поверхностях конечностей. Процесс заканчивается истончением кожи и выпадением волос в месте поражения (псевдопелада Брока) [11]. Помимо длинных волос алопеция затрагивает щетинистые и пушковые волосы на гладкой поверхности кожи, однако их выпадение чаще всего остаётся незамеченным [4].
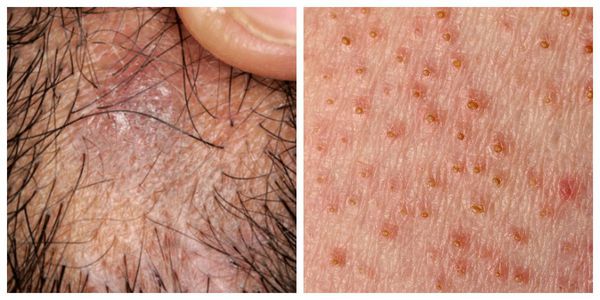
Формы поражения слизистых оболочек
Типичная форма — появление папул серовато-белого цвета диаметром до 2 мм. Папулы сливаются в рисунок в виде сетки, линии, дуги или листьев папоротника. Других жалоб пациенты не предъявляют [1].
Гиперкератотическая форма — появление шероховатой поверхности вместе с типичными папулёзными элементами. Больного беспокоит сухость во рту и незначительная боль при приёме горячей пищи [1].
Экссудативно-гиперемическая форма — появление папул серо-белого цвета на красной и отёчной слизистой оболочке. Сопровождается болезненными ощущениями при приёме горячей и острой пищи [1].
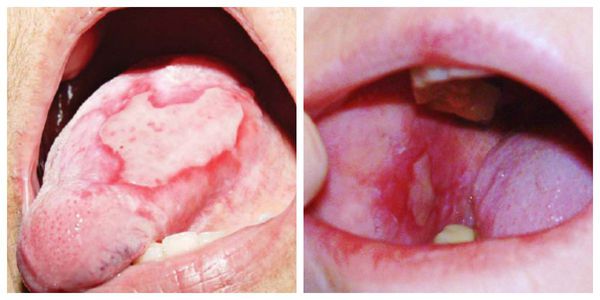
Эрозивно-язвенная форма — появление эрозий, покрытых фиброзным налётом. После его удаления возникает кровотечение [1]. Сами эрозии заживают долго. Данная форма склонна к рецидивам [11].
Буллёзная форма — появление пузырьков на поверхности бляшек и папул размером от булавочной головки до фасоли. Они состоят из мутного или кровянистого содержимого и плотной “покрышки”, которая в дальнейшем становится дряблой и морщинистой. Могут существовать от нескольких часов до двух суток, заживают быстро [1].
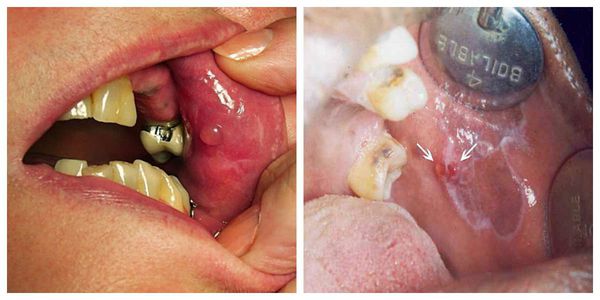
Атипичная форма — появление белесоватых папул и множественных участков мацерации — размягчения кожи. Отличается застойным покраснением. Верхняя губа отёчна [1]. Может трансформироваться из типичной формы [11].
Осложнения красного плоского лишая
Самым грозным осложнением при поражении слизистой может стать перерождение красного плоского лишая в плоскоклеточный рак кожи. Это связанно с долгим отсутствием лечения [1][11].
При длительном течении болезни, сопровождающейся интенсивным зудом, из-за постоянного дискомфорта могут развиться нервные расстройства. При поражении слизистых оболочек высыпания провоцируют нарушение аппетита и дисфагию — проблемы с проглатыванием пищи. Зудящие высыпания в области половых органов приводят к половой дисфункции. Папулы на подошвах ног затрудняют ходьбу [14]. Всё это также сказывается на психическом здоровье больного.
Помимо прочего, через повреждённые участки кожи могут проникнуть бактерии, вирусы, грибы. В результате чего параллельно развиваются стоматит, кандидоз и другие болезни.
После высыпаний могут оставаться шрамы. Некоторые участки кожи, на которых были высыпания, темнеют. Возможно необратимое выпадение волос — алопеция.
Диагностика красного плоского лишая
Диагноз ставится на основании клинических данных и гистологического исследования — изучения поражённых тканей с помощью дерматоскопа или анализа материала, взятого во время биопсии [8][14].
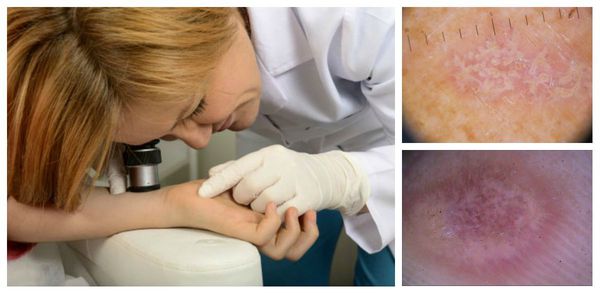
Для подбора правильной тактики лечения необходимо сдать:
- развёрнутый анализ крови — уточняет диагноз, исключает воспалительные и аллергические процессы в организме;
- биохимический анализ крови — оценивает работу печени и почек;
- общий анализ мочи — исключает воспалительные заболевания мочевыводящих путей.
Чтобы выявить или исключить патологии со стороны внутренних органов, назначаются консультации других специалистов:
- окулиста, эндокринолога, терапевта, гинеколога — исключают противопоказания;
- стоматолога — оценивает изолированное поражение слизистой оболочки рта [1].
Для этого тщательно собирается анамнез, во время которого важно исключить контакт с вирусами и приём лекарств, реакция на которые по симптомам сходна с красным плоским лишаём [11].
Дифференциальная диагностика проводиться с такими заболеваниями, как вторичный сифилис, атопический дерматит, псориаз, отрубевидный волосяной лишай [14].
При сифилисе сыпь многообразна, представлена одинаковыми по величине папулами тёмно-красного цвета, плотными в основании, овальных очертаний, болезненных при надавливании (симптом Ядассона). Отмечается шелушение по типу воротничка Биетта — появление чешуек по краю папул, когда шелушение в центре уже закончилось. Также для этой болезни характерны положительные серологические реакции — наличие антител в сыворотке крови. При красном плоском лишае все эти признаки не наблюдаются, папулы красновато-фиолетового цвета с пупковидным вдавлением в центре, отличается зудом.
При атопическом дерматите слизистые оболочки не поражаются. Сыпь обычно локализуется на лице, сгибах колен и локтей. Вокруг высыпаний кожа утолщается.
При псориазе процесс представлен папулам красного цвета, на поверхности которых есть белые чешуйки [1].
При отрубевидном волосяном лишае (болезни Девержи) папулы желтовато-красного цвета, появляются на коже разгибательной части рук и ног, тыльной стороне пальцев (симптом Бенье — мелкое шелушение при поскабливании). Когда папулы сливаются, образуется поверхность, напоминающая тёрку, кожа становится плотной и грубой. Для красного плоского лишая данная картина не характерна.
Лечение красного плоского лишая
В терапии болезни используется комплексный подход. Тактика и метод лечения зависят от возраста больного, наличия других заболеваний, а также стадии, распространённости и формы основной болезни [11].
Если красный плоский лишай протекает бессимптомно, то лечение не требуется. Достаточно исключить лекарства, которые могли спровоцировать появление сыпи — препараты золота, йода, мышьяка, сурьмы, алюминия, антибактериальные средства (стрептомицин, тетрациклин), хинин и его производные, противотуберкулёзные средства (пара-аминосалициловая кислота, фтивазид). Чтобы сыпь исчезла, иногда нужно подождать несколько недель или месяцев [13].
Лекарственная терапия предполагает следующие варианты лечения:
- Седативная терапия — приём седативных препаратов. Успокаивают, снимают нервное напряжение, улучшают сон.
- Антигистаминная терапия — приём противозудных препаратов. Снижают интенсивность зуда.
- Десенсибилизирующая терапия — направлена на снижение чувствительности организма к аллергену и вымывание токсинов и бактерий из кровяного русла.
- Энтеросорбция — применение энтеросорбентов, которые связывают и выводят различные токсические вещества и бактерии.
- Терапия антималярийными препаратами — подавляет иммунную реакцию и останавливает воспалительный процесс, при этом снижается зуд и очаг воспаления.
- Системная кортикостероидная терапия — применяется при распространённых и тяжёлых клинических формах болезни [2]. Устраняет воспаление и обезболивает. При поражении волосистой части головы и сыпи, устойчивой к другим методам лечения, можно прибегнуть к инъекциям кортикостероидов, которые нужно делать каждые четыре недели [13].
- Витаминотерапия группы А, В, Е, ретиноиды [2]. Витамин А уменьшает интенсивность воспаления и нормализует процесс восстановления кожи. Также можно использовать ретинол — аналог витамина А. При поражении слизистой рта и красной каймы губ эффективнее использовать ретиноиды, особенно при устойчивости к другим способам лечения [13]. Препарат аевит, который содержит в себе витамин А и Е, показан при длительном хроническом течении болезни. При приёме витамина Е сокращается срок стероидной терапии [7].
- Коррекция патологии внутренних органов — профилактика очагов хронических инфекций.
- Антикоагулянты прямого действия — влияют на свёртываемость крови, из-за чего она становится жидкой и легче проходит по сосудам [2].
Немедикаментозное лечение включает в себя фототерапию, в частности метод фотохимиотерпии — ПУВА. Он основан на применении фотосенсибилизирующего препарата пувален. Расчёт дозы — 0,6 мг на 1 кг массы тела. Таблетки принимают за два часа до сеанса, с каждой процедурой доза увеличивается. В итоге курса лечения скопление клеток с примесью крови и лимфы в дерме исчезает, клеточный состав эпидермиса приходит в норму [7].
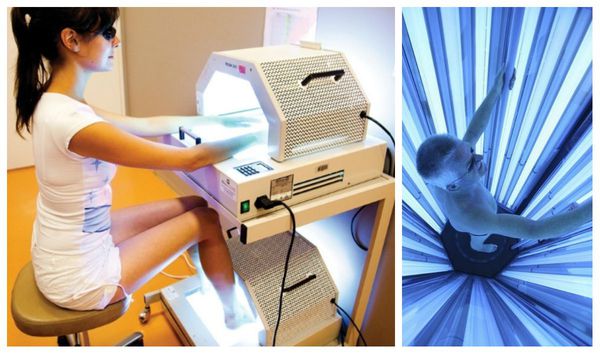
В одной из клиник Уральского НИИ дерматовенерологии и иммунопатологии было проведено исследование по эффективности бальнеофотохимиотерапии — использования ПУВА-ванн. В исследовании участвовало 30 пациентов с красным плоским лишаём тяжёлой степени. Они получали фотохимиотерапию с приёмом аммифурина. Положительная динамика отмечалась после 3-5 процедур: элементы сыпи начинали бледнеть, уплощаться, снижалась инфильтрация, уменьшался блеск. После окончания процедур (10-12 сеансов) высыпания полностью исчезли, наблюдалась лишь умеренная гиперпигментация [12].
Если красный плоский лишай распространился по всему телу, то местная терапия с помощью мазей будет неэффективна. В таких случаях следует использовать лекарственную и фототерапию [13].
Прогноз. Профилактика
Часто заболевание проходит без лечения после устранения провоцирующего фактора, но спустя несколько лет болезнь может появиться вновь [13]. После проведённого лечения обычно отмечается благоприятное течение: период без высыпаний в течение года наблюдается у 64-68 % [1].
При гипертрофической, атрофической и эрозивно-язвенной форме пациенты подлежат диспансерному наблюдению — обязательным осмотрам каждые 1,5-2 месяца в течение года [11]. За теми, у кого поражаются слизистые оболочки, также устанавливается диспансерное наблюдение [6]. Иногда высыпания такой локализации могут остаться до конца жизни [13].
Методов профилактики не существует. Чтобы вовремя выставить диагноз, начать лечение и не допустить развития осложнений, нужно обратиться к врачу при первых признаках заболевания.
Для профилактики рецидивов красного плоского лишая нужно придерживаться здорового образа жизни, исключать приём лекарств, которые могут спровоцировать рецидив, избегать психоэмоциональных перенапряжений.
Источник
